概要
慢性腎臓病とは、蛋白尿などの腎臓の障害、もしくは腎臓の機能低下が3ヶ月以上続く状態をいいます。腎臓の機能を最も正確に表すのは、糸球体濾過量(しきゅうたいろかりょう)で、GFR(ジーエフアール)と呼ばれています。これは1分間にどれだけ腎臓で尿が産生されるかを示す指標の一つです。GFRは、健康な人では約100mL/minですが、腎臓の機能が低下によって数値が60mL/min未満になると、機能低下といいます。腎臓の障害とは、検尿異常、画像診断、血液、病理で腎の異常の存在が明らかで、特に蛋白尿が存在していることを示しています。これらを満たすときに慢性腎臓病、英語でCKD(シーケーディー)と診断します。慢性腎臓病には、慢性糸球体腎炎(まんせいしきゅうたいじんえん)や糖尿病など慢性的に病気が持続する多くの腎臓病が含まれます。また、原因がはっきりしなくても、ひとくくりに慢性腎臓病と呼ぶようになりました。慢性腎臓病の重症度(ステージ)は腎臓の機能に応じて、下の表のように慢性腎臓病の原因疾患、GFRおよび尿蛋白もしくは尿アルブミン量の値によって、病気の進み具合を表すステージ分類が行われ、それぞれのステージに応じた治療が実施されます。
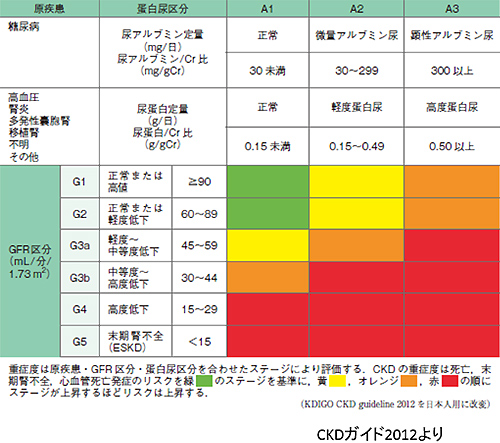
このように、GFRまたは蛋白尿で慢性腎臓病と診断するようになった背景は、慢性腎臓病が、将来的に腎臓の機能がさらに低下し、透析などが必要になる可能性を秘めていることが1つの理由です。さらに、脳梗塞(のうこうそく)や脳出血といったいわゆる脳卒中や、心筋梗塞(しんきんこうそく)などの心血管病を引き起こす重大な原因となることも重要視されています。そのため、慢性腎臓病では、腎臓の機能低下を抑えるための治療を行うと同時に、早期より心血管病発症を予防するための治療を強化して行う必要があります。
症状
慢性腎臓病の患者さんは、多くの場合は症状がありません。腎臓の機能があまり低下していない時期には、症状がないことがほとんどです。症状があっても、夜間の排尿回数が増えたり、軽度のむくみが出たりするなど軽い症状です。ただし、蛋白尿の量が多く、ネフローゼ症候群と呼ばれる状態の場合には、全身に強いむくみが出ます。しかしながら、血液中の老廃物である血清クレアチニンが2mg/dL以上(GFRが30mL/min未満)になると、貧血、低カルシウム血症、高リン血症などの血中の電解質の異常、血液が酸性になるアシドーシスなどの異常を検査でみられるようになります。また、老廃物が溜まって、疲労感や脱力感を感じるようになります。さらに、腎臓の機能が低下し、血清クレアチニン8mg/dL以上(GFRが10mL/min未満)になると、尿毒症(にょうどくしょう)が出現することがあります。尿毒症とは、腎臓がほとんど機能しなくなったときに起こる、様々な症状のことです。軽い尿毒症は、吐き気程度ですが、重い尿毒症になると、全身の強いむくみ、心不全(心臓の機能の低下)、肺水腫(肺に水が溜まる)、出血傾向(血が止まりにくくなる)、筋肉のひきつれや、重症だと意識レベルの低下などの神経症状などが出現します。このような重い尿毒症になった場合には、ただちに血液透析をはじめとした腎代替療法による治療が必要となります。
診断
最も重要なのは腎臓の機能を評価することです。これまでは、血液検査で測る血清クレアチニンで行われてきました。血清クレアチニンが体格や年齢によって大きく左右されることから、血清クレアチニンと年齢をもとに推定したGFRを用いることが一般的になってきました。日本人の場合、70歳未満でGFRが50mL/min未満の場合、70歳以上で40mL/min未満の場合は、将来腎臓の機能が低下して透析にいたるリスクが高いといわれています。
尿検査で分かる、蛋白尿と尿潜血(尿に血が混じること)は、腎臓病の診断において重要です。特に、蛋白尿が多い場合は、将来、腎臓の機能が低下していく危険性が高いからです。
慢性腎臓病の原因として多いのは、糖尿病による糖尿病性腎症、慢性糸球体腎炎、高血圧による腎硬化症(じんこうかしょう)、遺伝性疾患である多発性嚢胞腎(たはつせいのうほうじん)などの病気です。慢性糸球体腎炎が疑われ、蛋白尿の量が多い場合などでは、腎生検を行うことがあります。腎生検は、腎臓の組織の一部を取って、組織を詳しく見る検査であり、病気の進み具合や治療法を決めることができます。
腹部超音波検査や腹部CT(シーティー)検査も、多発性嚢胞腎などの一部の腎臓病の診断には有効です。
治療
多くの慢性腎臓病は、残念ながら完全に治すことができません。腎臓の機能は、10~20年といった長い年月を経て、少しずつ低下していきます。したがって、治療としては、いかに腎臓の機能の低下を遅らせるかということが主眼になります。実際の治療は、1)腎臓の機能低下を抑えるための治療、2)腎臓の機能低下に伴う合併症に対する治療、3)腎臓の機能を代行する治療に分けることができます。
- 腎臓の機能低下を抑えるための治療
- 可能であれば慢性腎臓病の原因となった病気を治療します。一部の慢性糸球体腎炎にはステロイドなどの免疫を抑える治療が有効です。糖尿病性による腎障害では、血糖のコントロールが有効です。肥満の方はそれだけでも腎障害の原因となるので減量をおすすめします。
- 血圧のコントロールをします。慢性腎臓病の患者さんの多くが、高血圧症を合併しています。慢性腎臓病の目標血圧に関しては近年見直しがあり、糖尿病を合併した場合は130/80 mmHg未満、合併していない場合は尿蛋白がなければ140/90mmHg未満に、尿蛋白があれば130/90mmHg未満とされています。近年は過剰な降圧による腎への障害を危惧されるようになり、110mmHg未満にはしないようにすることが推奨されています。
- 血圧を下げるために、アンジオテンシン受容体拮抗薬(ARB)またはアンジオテンシン変換酵素(ACE)阻害薬を服用します。ARBとACE阻害薬は血圧を下げるだけでなく、腎臓の機能の悪化を抑える作用も強いのが特徴です。
- 活性炭でできた薬は腸管で腸内細菌から産生される尿毒素のもとを吸着して便に排泄する働きがあります。この薬により、腎機能の進行が抑制されたという報告もあります。
- 痛風の原因にもなる尿酸は腎機能障害を進行させる原因にもなります。尿酸を下げる薬剤を処方します。
- 食事療法をします。減塩と低たんぱく食が基本ですが、両者ともに過度な制限は腎機能を悪化させることもあるので、患者さんの栄養状態、食事量を加味した栄養指導が重視されています。高カリウム血症の場合は、カリウム制限が必要です。
- 腎臓の機能の低下に伴う合併症に対する治療
- 高カリウム血症→腎臓からのカリウムの排泄が低下すると血液中のカリウムが上昇します。この高カリウム血症は、心臓に危険な不整脈を引き起こしたり、筋肉のしびれを引き起こします。これは極めて危険な状態です。食事でカリウム制限(生野菜、果物に多い)をしたり、食事中のカリウムを腸管のなかで吸収させないようにするイオン交換樹脂を内服します。
- 高リン血症→炭酸カルシウム、炭酸ランタンなど、腸の中でリンを吸着して便として排泄する薬を服用します。
- 低カルシウム血症→炭酸カルシウムなど、カルシウムを含むリン吸着薬と、ビタミンD製剤を服用します。
- 貧血→腎臓が悪い人特有の貧血である腎性貧血には、造血剤としてエリスロポエチン製剤を注射します。
- 尿量減少に伴い、足のむくみや胸部における水分のたまりが顕著になった場合には利尿薬を用います。
- 体の中の体液の酸とアルカリの状態が酸性に傾きます。これを重曹という粉薬を用いてアルカリ側へ戻します。
- 腎臓の機能を代行する治療法
さらに、腎臓の機能低下が進むと、尿毒症と呼ばれる様々な症状が出現するようになり、腎代替療法(じんだいたいりょうほう)が必要となります。腎代替療法には以下の3種類があります。
慶應義塾大学病院での取り組み
- 腎臓・内分泌・代謝内科では、年に2回程度、当院に通院する慢性腎臓病患者さん向けに「じんぞう病教室」を開催しています。
- 腎臓機能の低下が進み、腎代替療法が必要になった患者さんには、血液透析、腹膜透析、腎臓移植のそれぞれメリット、デメリットを理解していただいて、ご自身にあった治療方法を選択していただいています。この3つの治療法が受けられる施設は、全国でも数が限られています。
さらに詳しく知りたい方へ
- CKD診療ガイド. 2012 / 日本腎臓学会編
東京 : 東京医学社, 2012.6
*腎臓内科を専門としない医師、コメディカルの人向けの内容。 - 透析導入テキスト : 慢性腎不全の患者さんのために / 門川俊明編著 ; 慶應義塾大学病院中央透析室スタッフ共著
東京 : 南江堂, 2005.6
*血液透析が将来必要と言われた方が、いかに血液透析導入を遅らせるか、また、導入する場合にはどうすればよいかを分かりやすく説明。慶應義塾大学病院中央透析室のスタッフが書いています。 - 腎臓ネット
 (日本腎臓学会承認サイト)
(日本腎臓学会承認サイト)
*腎臓病の基本的な知識が分かりやすくまとまっています。 - 日本慢性腎臓病対策協議会

*慢性腎臓病に関する最新の情報が書かれています。
文責:
腎臓・内分泌・代謝内科![]()
最終更新日:2019年2月4日