病気を知る
B型肝炎(HBV)
概要
肝炎とは、肝臓に炎症が起こること、すなわち肝臓にリンパ球をはじめとする炎症細胞が浸潤し、肝細胞に障害を起こすことです。肝炎の原因は様々であり、ウイルス、アルコール、薬物、自己免疫性、脂肪性肝炎などが挙げられますが、日本では肝炎ウイルス(A型、B型、C型、D型、E型)による肝炎が80%以上を占めます。
肝炎ウイルスの中では、特にB型肝炎ウイルス(hepatitis B virus、HBV)の有病率が世界的に高く、2~4億人に影響を及ぼしているといわれています。その75%がアジア太平洋周辺諸国に存在します。世界的にみますと、B型肝炎ウイルスの有病率は東南アジアやサハラ以南のアフリカでは8~20%と高く、西欧、米国では0.1~2%と低いです。日本でのB型肝炎ウイルスの有病率は地中海諸国に並んで、2~7%の「中等度(intermediate)」といわれています。
B型肝炎ウイルスは、血液や体液を介して感染します。主に性交渉や静脈薬剤乱用などにより、感染者から周囲に感染が移る水平感染で伝染する欧米諸国とは違い、日本を含むアジア太平洋周辺諸国では出生児の母子感染(垂直感染)が主です。ほかに、輸血、臓器移植、医療行為、刺青など出血を伴う行為が水平感染の経路にもなります。地域背景などに伴うB型肝炎ウイルスの感染経路や感染時期の違いはB型肝炎の臨床経過に大きく影響します(図1)。乳幼時の母子感染のほとんどは急性肝炎になりませんが、9割程度が慢性肝炎になり、その後の肝硬変や発がん率も高いです。一方、成人期感染の9割以上が急性肝炎となり、慢性化率は10%以下といわれますが劇症化のリスクがあります。
B型肝炎ウイルスは、血液や体液を介して肝細胞に侵入します。B型肝炎ウイルスはDNAウイルスですが、一度細胞質にプレゲノーム(pregenome) RNAを作り、このRNAからDNAを逆転写し、ウイルスを複製します。ほかのDNAウイルスより遺伝子の変異ができやすく、したがって、遺伝子型や治療耐性株などが出現します。また、B型肝炎ウイルスは一旦感染すると、ウイルスが肝細胞の細胞核に侵入し、B型肝炎ウイルスの鋳型であるcccDNA(covalently closed circular DNA)の形で存在します。現在のあらゆる治療はcccDNAを駆除することができません。このようなcccDNAが一過性の不顕性感染や既往感染者のウイルス複製源になり、再活性化の問題を起こします。cccDNAは駆除できないため、B型肝炎ウイルスは完治とはいわず、HBs抗原が陰性化したことで「臨床的治癒」とみなされます。ちなみに、B型肝炎ウイルスに対する抗ウイルス治療である核酸アナログ製剤は、プレゲノームRNAからDNAへの逆転写を抑制します。
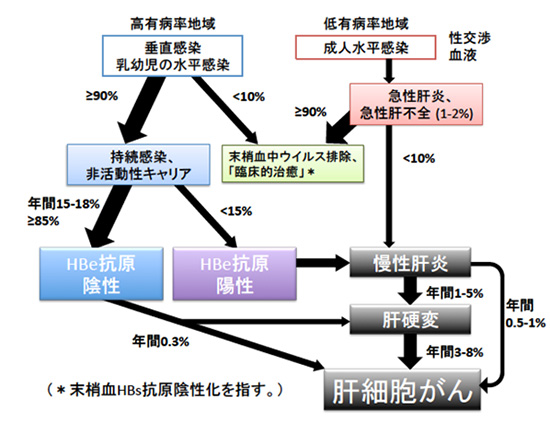
図1.B型肝炎の自然経過
B型肝炎ウイルスを遺伝子学的に分類すると、現在のところゲノタイプ(genotype) A~Jの9型に分かれます。世界的にみますと、欧米ではゲノタイプA、Dが多く、アジアではB、Cが多い傾向です。日本ではゲノタイプC、Bの順に多いとされますが、一般にゲノタイプCの方はB に比べてHBe抗原陽性維持率が高く、肝細胞がんへの進展が早く予後(病気の見通し)が不良といわれています。最近、欧米型ゲノタイプAによる感染が増加してきており、急性の水平感染でもほかのゲノタイプより慢性化になりやすいといわれています。
症状および診断
B型急性肝炎・急性肝不全
免疫能が十分ある成人で感染した場合は、多くは急性肝炎を発症し臨床的治癒となります。出生時や幼児期の感染では、これといった症状がなく慢性肝炎へ移行します。B型肝炎ウイルスの潜伏期間は1~6か月あり、無症状のことが多く、倦怠感、消化器症状、黄疸等の症状が出現することがあります。
診断には「HBs抗原陽性」に加えて、「IgM型HBc抗体」が高力価であれば急性肝炎と診断されます。ただし、B型慢性肝炎が急性悪化(急性増悪)した場合でもIgM型HBc抗体は陽性となることがあり(低力価)、注意が必要です。B型急性肝炎は、安静のみで回復しますが、時に劇症化(急性肝不全)することがあり、そのような場合には、抗ウイルス治療として核酸アナログ製剤やインターフェロンに加えて、急性肝不全の治療が必要になります。ちなみに、日本の急性肝不全で最も多い原因はB型肝炎です。
B型慢性肝炎
前述のように、国内でB型肝炎ウイルスを保菌する方(キャリア)の多くは3歳未満時に母親などから感染し、持続感染が成立した方たちです。現在日本には約130万人の非活動性キャリアがいますが治療の対象となるのは全体の10~15%です。キャリアの初期症状はほとんどありませんので、血清学的に肝機能が正常な患者は非活動性キャリアといいます。
キャリアの多くは25~30歳までに肝炎を発症しますが、多くはその後「HBe抗原」が消失して「HBe抗体」が出現し(この現象を「セロコンバージョン」といいます)、ウイルスの増殖が低下あるいは停止し、肝機能が正常化して臨床的治癒となります。HBe抗原が陽性の活動性慢性肝炎例でも男性で年率5~7%、女性で10%前後の率でセロコンバージョンを起こします。そのため、治療法の選択には、患者さんの年齢、ウイルス量、肝組織像等を評価し、自然経過でセロコンバージョンを起こす可能性が低くかつ病態が進行する確率が高い症例を積極的に治療します。治療についての詳細は後述しますが、1) 若年者(一般的に30歳以下) 2) 血清ALT高値(150IU/l以上) 3) 肝組織所見が進行していない 4) HBV-DNA量があまり高くない(107copies/ml以下) 5) 女性、等の場合では、自然経過でセロコンバージョンしやすいといわれています。
B型慢性肝炎は放置しておくと肝硬変へと進行し、肝細胞がんを引き起こします。その発生頻度は5年で2.1%、10年で4.9%、15年で18.8%であるとの報告があります。B型慢性肝炎では、C型と異なり、慢性肝炎やキャリアが急激に悪化し肝不全へと移行するケースもあり、今まで肝機能が正常であっても予断を許さないこともあります。キャリアからの急性増悪の場合、急性肝不全に準じて治療することもあります。
B型肝炎の診断項目
血液中の「HBs 抗原」が陽性の場合には体内にB型肝炎ウイルスが存在することを意味します。すなわち、非活動性キャリアかB型急性肝炎やB型慢性肝炎の状態のいずれが考えられます。血液中のウイルスの量は、ウイルスの遺伝子であるHBV-DNAの量を測定することで分かります。ほかに臨床的によく測定するB型肝炎の各検査項目(マーカー)の内容は表1のとおりです。
表1.B型肝炎ウイルスの各検査項目
| 検査項目 | 説明 |
| HBs抗原 | B型肝炎ウイルスの感染状態、抗ウイルス治療における効果・予後の判定 |
| HBs抗体 | ワクチンの効果判定、再活性化の有無(既往感染の場合) |
| HBc抗体 | B型肝炎ウイルス持続感染の有無(高力価の場合) 既往感染の場合のワクチンの効果判定、再活性化の有無(低力価の場合) |
| IgM型HBc抗体 | B型肝炎ウイルス急性感染(高力価の場合) B型肝炎キャリア急性増悪(低力価の場合) |
| HBe抗原 | 免疫寛容期~活動性肝炎の測定。一般的に末梢血ウイルス量は多く感染力は強い |
| HBe抗体 | 非活動性キャリアの測定。一般的に末梢血ウイルス量は少なく感染力は弱い |
| HBV-DNA | 末梢血中ウイルス量。抗ウイルス治療適応判定、効果判定 |
| HBコア関連抗原(HBcrAg) | 抗ウイルス治療適応効果の判定。治療中止の目安やウイルス量と相関するウイルス蛋白量 |
| HBV ゲノタイプ (遺伝子型) |
地域差;予後、治療効果の予測 |
治療
臨床的目標は、肝炎を鎮静化し肝硬変、肝細胞がんへの進展を阻止することです。長期目標は「HBs抗原の消失」ですが、HBs抗原消失に至るまでの抗ウイルス療法の短期目標は、「ALT持続正常化」、「HBe抗原陰性かつHBe抗体陽性」、「HBV-DNA増殖抑制」の3項目です。具体的には、慢性肝炎においてはALT 31U/L以上かつHBV-DNA量2000IU/L (3.3IU/mL)が治療対象となります。肝硬変の方はHBV-DNAが陽性であれば、その他のマーカーの値にかかわらず治療対象となります。B型肝炎ウイルスが完全に排除できれば線維化の進行は停止し、発がん率も顕著に低下することになりますが、前述のように、現在の治療では抗ウイルス療法などで血中のHBV-DNAを減少させることはできても残念ながら肝細胞核内に存在しているB型肝炎ウイルスの鋳型であるcccDNAを駆除する治療はまだ確立されていません。
B型肝炎ウイルスを減少させる抗ウイルス療法として、免疫治療である「インターフェロン(IFN)/ペグインターフェロン(Peg-IFN)」やウイルスの複製を抑制する「核酸アナログ製剤」があります。
抗ウイルス作用、免疫賦活作用を有するインターフェロンは、以前より長く行われてきましたが、当初保険適用となっていた4週間や6か月間投与ではセロコンバージョン率は、開始時のウイルス量に左右され、あまり高くありませんでした。そのため、急性増悪を起こし回復してきた際(その頃、HBV-DNA量が低下してくると予想されます)に投与する等の工夫が必要でした。2011年になってB型慢性肝炎に対する「ペグインターフェロン」が一般臨床で使用可能となりました。長期的に投薬せずに(Drug free)治療効果が持続するという利点があります。海外からは長期経過でHBs抗原がより高率に陰性化すると報告されており(治療反応例では30%程度)、若年者の適用を優先に考慮する傾向があります。しかし、週1回の通院が必要であり、様々な副作用もみられることがありますので、治療を受ける前に慎重に肝臓専門医にご確認ください。また、肝硬変の方には適用はありません。
一方、核酸アナログ製剤は、もともとヒト免疫不全ウイルス(HIV)感染症の治療薬として開発された抗ウイルス薬でありますが、B型肝炎ウイルスにもウイルス増殖過程での逆転写を阻害することが分かり、現在では治療薬として使用されています。
2000年に保険適用となったラミブジン (商品名:ゼフィックス) は、インターフェロン治療にかわって広く使われてきました。経口薬で副作用もあまりみられませんが、完全にウイルスを排除することができないため、投与中止後急性増悪する(リバウンド)可能性があります。また、長期投与しているとラミブジン耐性株(YMDD変異株)が出現してきて、HBV-DNA量の増加に引きつづいて、肝機能の増悪(ブレイクスルー)が起こります。このような変異株による肝障害にはアデフォビル(商品名:ヘプセラ)を併用することがあります。現在日本では第一線に使用することはほとんどありません。
エンテカビル(商品名:バラクルード)は日本において2006年秋に保険適用となりました。抗ウイルス作用はラミブジンより強力で、かつ耐性ウイルスができにくいと報告されています。そのため、新たに抗ウイルス剤を使用する患者さんにはラミブジンにかわってエンテカビルを用います。ただし、以前よりラミブジンを服用していた患者さんは、エンテカビルに変更しても、交差耐性(すでに変更後の薬剤に対しても効果がない耐性を持っている)により変異ウイルスができやすいことが報告されていますので、投与の変更については、肝臓専門医の先生にお尋ねください。
テノホビル・ジソプロキシルフマル酸(商品名:テノゼット)は日本において2014年に保険適用となりました。エンテカビルと同様に最初に使用される核酸アナログ製剤です。特徴として、エンテカビルを含めたほかの核酸アナログ製剤はFDA薬剤胎児危険度分類基準で危険性を否定することができないとされるカテゴリーCですが、テノホビルはヒトにおける胎児への危険性の証拠はないとされるカテゴリーBとされ、今後子作りの予定のある方が服用しても胎児への安全性が比較的高いといわれています。また、ラミブジンやエンテカビルに対する薬剤耐性ウイルスにも効果があります。一方、テノホビルの長期投与では、腎機能障害、低リン血症(ファンコニ症候群を含む)、骨密度の低下に注意する必要があります。
テノホビル・アラフェナミド(商品名:ベムリディ)は、テノホビル・ジソプロキシルフマル酸のプロドラッグであり、2017年に保険適用となりました。肝内で代謝されることで活性を持つようデザインされた薬剤であり、そのために従来テノホビルでいわれていた腎機能障害や低リン血症、骨粗しょう症の副作用の発現頻度が少ないとされています。現在はエンテカビルと同様、B型肝炎の治療薬として広く用いられている薬剤です。
「核酸アナログ製剤」か「インターフェロン」を選択する際にそれぞれの優劣を比較すると、「核酸アナログ製剤」は、ゲノタイプを問わず強力なHBV- DNA増殖抑制作用を有し、肝炎を鎮静化させます。経口薬であるため治療が簡便であり、短期的には副作用がほとんどないことも利点です。しかし長期継続投与の安全性や薬剤耐性変異株の出現が問題点として残ります。一方、「インターフェロン」は治療反応例においてはHBs抗原陰性化率が30%程度と核酸アナログ製剤に比し高く、治療終了後にも効果の持続が期待できます。抗ウイルスの長期目標であるHBs抗原陰性化率はペグインターフェロンの方が優れていますが、短期目標であるALT持続正常化率、HBV-DNA増殖抑制率は核酸アナログ製剤の方が良好です。このように、両者の特徴が異なり、優劣を単純に比較することはできません。治療を選択する際に、担当の肝臓専門医によくご相談ください。
なお、副作用等で上記の治療ができない場合、もしくは、上記の治療を行っても肝機能が改善しない場合は、肝硬変・肝がんへの進展をできる限り押さえるため、肝庇護治療として、強力ネオミノファーゲンCの注射やウルソデオキシコール酸、漢方である小柴胡湯(しょうさいことう)等の経口投与を行うこともあります。
生活上の注意と福祉サービス
検診で肝障害がなくても、「HBs抗原陽性」と指摘された方は、B型肝炎の病態(非活動性キャリアか、慢性肝炎か、HBe抗原陰性化になったか)について精査する必要があります。非活動性キャリアにおいても年間0.3%の肝細胞がんの発がん率がありますので、定期的に血液検査や腹部超音波などの画像検査を行い経過観察する必要があります。肝線維化の進行程度や性別、飲酒歴、脂肪肝、糖尿病の有無などほかにリスク因子を吟味しフォローアップを頻繁にする必要があります。
感染経路を考慮し、母子感染が疑われた場合、兄弟を含む家族のB型肝炎スクリーニング検査をすすめます。伴侶間の伝染の可能性もあり、必要があれば未感染者のワクチンの接種を考慮します。母子感染を予防するため、妊婦健診時にHBs抗原の検査項目があります。陽性の方は出産の際に母子感染予防対策で生まれた子供にB型肝炎ワクチン接種、またはB型肝炎免疫蛋白(HBIG)を併用することがあります。詳しくは産婦人科担当医師にお尋ねください。
一方、日本での母子感染は上記の予防対策で著明に減少していますが、日本には世界各国に広く導入される「ユニバーサルHBVワクチン(すべての出生児に接種)」は導入されていません。今後、水平感染の抑制に日本にも導入しようという議論がされています。
B型肝炎とHIV重複感染の方においては、両疾患の薬剤機序に共通の部分があり、相互作用、薬剤耐性、抗ウイルス効果を考慮する必要があります。重複感染の場合、肝障害の鑑別の必要性や、B型肝炎の慢性化、肝線維化の進行が早い懸念があるため、すぐに専門の医療機関を受診されることをおすすめします。
臓器移植や関節リウマチなどの自己免疫性疾患を含む「免疫抑制療法」や、白血病、悪性リンパ腫、固形がんを含む悪性腫瘍に対する「化学療法、分子標的治療」を受けると、薬によって免疫の力が弱まり、B型肝炎ウイルスが増殖し、肝炎を起こす場合があります。そのような治療を受ける場合は、B 型慢性肝炎、キャリアだけでなく、既往感染かどうかも調べる必要があります。B 型肝炎の再活性化は重症化することが多いので、治療前にB型肝炎ウイルスを抑える「核酸アナログ製剤」を前もって投与することがあります。これらの治療を受ける場合は、主治医あるいは肝臓専門医に相談してください。
近年、検査方法の進歩によって、日本赤十字社より供給される血液成分の輸血後の感染症は大幅に減少しました。2011年まで、年間約10人程度の輸血によるB型肝炎の感染が報告されています。さらに2014年8月より、個別核酸増幅検査(NAT)の導入によって、今後輸血後B型肝炎ウイルス感染のリスクが一層低下すると予想されますが、完全な予防は困難のため、輸血後の感染症のフォローが推奨されています。
「核酸アナログ製剤」か「インターフェロン」の治療には、国と都道府県における医療費助成制度(肝炎治療特別促進事業)があります。詳しくは主治医、および自治体の保健所にお尋ねください。
慶應義塾大学病院での取り組み
B型慢性肝炎はガイドラインによって治療法は画一化されつつありますが、患者さん一人一人で、その病態は異なります。我々は、ガイドラインに沿いながらも、個々の患者さんに合った治療法をみつけられるよう日々努力しています。現在、B型肝炎の新たなバイオマーカーを発見するための研究が進行中です。また、慢性肝炎の進行に関して肝線維化の具合を把握することが大切です。その際に当院では体に負担がかからない検査方法である、超音波エラストグラフィーを活用しています。通常の外来・入院診療中だけでなく、患者さん向けの肝臓疾患の啓蒙活動を行っています。また、我々も学会活動を行うとともに、慶應義塾大学消化器内科関連病院での肝臓疾患の知識を広める場を作って意見交換し、新たな治療法の発見や改善に向けて勉強しています。さらに、当院では、B型肝炎による「急性肝不全」や「肝細胞がん」を治療する際に、消化器内科医のみならず、肝胆・移植外科医、病理医、放射線科医等、様々な分野の専門知識や技術によるチーム医療を行っています。

