病気を知る
副腎疾患(原発性アルドステロン症、クッシング症候群、褐色細胞腫、副腎機能低下症など)
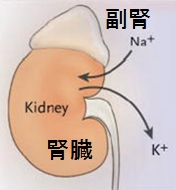
副腎とは、左右の腎臓の上にある小さな内分泌臓器(左右2つあります)で、皮質と髄質からできています。皮質では、アルドステロン、コルチゾール、副腎男性ホルモンをつくっています。髄質では、交感神経ホルモンであるカテコラミン(アドレナリン(エピネフリン)、ノルアドレナリン(ノルエピネフリン))をつくっています。
副腎でつくられるこれらのホルモンは生きていくために必要ですが、副腎に腫瘍ができてホルモンを過剰につくると高血圧、糖尿病などの病気の原因となることが知られています。
原発性アルドステロン症
【概要】
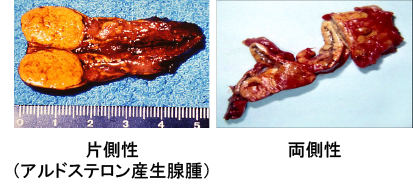
副腎からアルドステロンというホルモンが過剰につくられる病気で、高血圧症の5~10%をも占めるとされ、若年から高齢者まで広く認められます。アルドステロンは、体内にナトリウム(塩分)を貯留することにより血圧を上げるホルモンです。副腎腫瘍がアルドステロンを過剰に産生する片側性(アルドステロン産生腺腫)と左右の副腎全体が過剰に産生する両側性の2つがあります。通常は遺伝しません。原発性アルドステロン症では、ほかの高血圧患者さんと比べると、脳卒中、心房細動、冠動脈疾患、腎障害などの発症率が高いことが報告されています。治療のポイントは、血圧を正常レベルに下げて、アルドステロンの働きを抑えることです。
【症状】
アルドステロンは体内に塩分(ナトリウム)を保つことで血圧を上昇させる作用をもつため、過剰に分泌されることで高血圧を来しやすくなります。外見では、特に異常を認めません。尿中にカリウムを排泄する作用ももつため、アルドステロンの過剰により血液中のカリウムが低下すると、脱力感、筋力低下、多尿なども起こることがあります。また、多尿、夜間尿がこの病気の初期症状であることがあります。
【診断】
スクリーニング、確定診断、局在診断の3段階で行います。
- スクリーニング法
まず、高血圧の方を対象に外来で血液検査を行い、アルドステロンとレニンを測定して、アルドステロンが高く、レニンが低い値のときに原発性アルドステロン症が疑われます(スクリーニング陽性)。 - 確定診断法
次に、入院(約5日間)のうえ、以下のいくつかの検査により確定診断を行います。
(1)カプトプリル負荷試験
(2)生理食塩水負荷試験
(3)経口食塩負荷試験(24時間蓄尿)
また、これらの検査は上述の2つのタイプ(「片側性」と「両側性」)を見分けるのにも有用と考えられています。 - 局在診断法
原発性アルドステロン症の腫瘍は小さい例が多く、腫瘍の大きさが5mm未満ではCTで検出できないことがあります。また、40歳以上では特に症状はなく、人間ドックなどで副腎に偶然腫瘍が発見される(副腎偶発腫瘍といいます)頻度が増えるので、その腫瘍がアルドステロンをつくっているとは限りません。そこで、入院(4~5日)のうえ、「副腎静脈サンプリング検査」(別項参照)が必要となります(放射線診断科 により施行)。この検査により、アルドステロンを左右のどちらか片側、あるいは両側でつくっていることを判定できます。しかし、この検査は高度の技術を要し、右側の副腎静脈へカテーテルが挿入できない例もあり、最終的な判断が難しくなることもあります。慶應義塾大学病院では、副腎静脈のさらに細い血管からも採血を行う、超選択的副腎静脈サンプリングを実施しています。
により施行)。この検査により、アルドステロンを左右のどちらか片側、あるいは両側でつくっていることを判定できます。しかし、この検査は高度の技術を要し、右側の副腎静脈へカテーテルが挿入できない例もあり、最終的な判断が難しくなることもあります。慶應義塾大学病院では、副腎静脈のさらに細い血管からも採血を行う、超選択的副腎静脈サンプリングを実施しています。
【治療】
- 手術療法
副腎腫瘍がアルドステロンを過剰に産生する片側性(アルドステロン産生腺腫)の場合は、泌尿器科 にて、副腎腫瘍を取り除く手術を行います。通常は、内視鏡でお腹の中を覗きながら、腫瘍を摘出します(腹腔鏡下副腎摘出術)。この手術法では翌日から歩行、食事が可能です。当院では副腎の正常部分を温存できる例では、腫瘍部分のみの切除術(副腎部分切除術)も行っています。
にて、副腎腫瘍を取り除く手術を行います。通常は、内視鏡でお腹の中を覗きながら、腫瘍を摘出します(腹腔鏡下副腎摘出術)。この手術法では翌日から歩行、食事が可能です。当院では副腎の正常部分を温存できる例では、腫瘍部分のみの切除術(副腎部分切除術)も行っています。 - ラジオ波焼灼術(詳細は、「副腎の新しい治療~原発性アルドステロン症に対する新しい低侵襲治療:ラジオ波焼灼術~」をご参照ください。)
アルドステロンを過剰に産生する腫瘍に対するもう1つの治療法です。2015~2016年に臨床試験が行われ、2021年に保険収載されました。背中から2本の電極を刺し、副腎腫瘍を挟んでラジオ波を流すことで焼灼します。放射線診断科で行っていただき、治療痕は背中の非常に小さいものだけになります。特別な機器・技術を要するため実施可能な施設は全国でも限られていますが、当院では2023年より開始しています。腫瘍性の原発性アルドステロン症全ての方に適応となるわけではありませんが、放射線診断科・泌尿器科と合同で適応を検討します。 - 薬物療法
手術が無理な方、希望しない方、または両側の副腎全体がアルドステロンを産生している方の場合は、アルドステロンの作用をブロックする薬を用います(アルドステロンの値は下がりません)。アルドステロンが高いまま無治療で放置すると脳卒中、心筋梗塞、腎不全などの危険が高いので、薬物療法は継続する必要があります。
【生活上の注意】
食塩の摂取量を控えて(1日6~7gまで)、血圧のコントロールをしっかり行うことが最も重要です。
クッシング症候群
【概要】
副腎からコルチゾールが過剰につくられる病気です。コルチゾールは糖代謝・骨代謝・抗炎症などに関わる作用をもちますが、その働きにより特徴的な体つきとなり、外見の特徴からも疑われます(後述)。脳卒中や心血管疾患の合併が多く、早急な診断と治療が必要です。病型としては、1.副腎にコルチゾールを過剰に産生する腫瘍ができる例(副腎性クッシング症候群)、2.副腎を刺激する副腎皮質刺激ホルモン(ACTH)を過剰に産生する腫瘍が脳の下垂体にできる例、3.下垂体以外の肺などにACTHを過剰に産生する腫瘍ができる例の大きく3つに分けられます。
【症状】
- 中心性肥満(胴体や顔に脂肪が多く、手足は細い)
- 筋力の低下(特に上腕や大腿部に目立つ)
- 出血しやすい(手足に外傷がないのにあざなどの皮下出血ができる)
- 骨粗鬆症(こつそしょうしょう)、骨折しやすい
- 生理不順、多毛(女性)
- 高血圧
- 糖尿病
などが見られます。
【診断】
診断は、コルチゾール過剰を証明するために、血液や24時間蓄尿中のコルチゾールの高値やデキサメタゾン(デカドロン)抑制試験(別項参照)における血清コルチゾール濃度高値により診断します。
また、副腎性・下垂体性・異所性の3つの病型を区別するため、腹部CT、下垂体MRI、副腎皮質シンチグラム(アドステロールシンチグラム)などの画像検査も行い、副腎、下垂体における腫瘍の有無を検査します。
【治療】
治療は原則として、手術による病巣の摘出術、すなわち、1では、腹腔鏡下片側副腎摘出術(泌尿器科)、2では下垂体腫瘍摘出術(脳神経外科![]() )、3では異所性腫瘍摘出術(外科)を行います。手術後には、逆にコルチゾールが不足してしまう状態になるので、一時的にホルモン補充治療を行うのが一般的です。両側副腎腫瘍の場合には、片側副腎摘出術を行う場合があります。手術が無理な方や、手術の後もコルチゾール高値を認める再発例では、薬物療法も行います。
)、3では異所性腫瘍摘出術(外科)を行います。手術後には、逆にコルチゾールが不足してしまう状態になるので、一時的にホルモン補充治療を行うのが一般的です。両側副腎腫瘍の場合には、片側副腎摘出術を行う場合があります。手術が無理な方や、手術の後もコルチゾール高値を認める再発例では、薬物療法も行います。
【生活上の注意】
食塩の摂取量を控え(1日6~7gまで)、血圧のコントロールをしっかり行うことです。筋肉が萎縮して骨量も減少すると骨折しやすくなります。骨量が非常に低下した場合は、主治医と相談して骨粗鬆症の薬物治療も検討されます。
褐色細胞腫・パラガングリオーマ
【概要】
副腎や傍神経節から過剰のカテコラミン(アドレナリン、ノルアドレナリンなど)がつくられる病気です。大部分は、副腎髄質にできますが(褐色細胞腫)、傍神経節など副腎以外の場所にも発生します(パラガングリオーマ)。この病気は、腫瘍から突発的にカテコラミンが大量に血液中に分泌されると、重症の高血圧発作を起こして、脳卒中や心筋梗塞などを起こす危険が高いので、早急な診断と治療が重要です。近年、遺伝子変異による本疾患の例が多く見つかるようになり、遺伝子変異に関与する例は30%以上あると考えられています。また、転移例(転移性褐色細胞腫・パラガングリオーマ)も10%程度あります。
【症状】
典型例では、高血圧、動悸(どうき)、頭痛、発汗、不安、蒼白(そうはく)などの症状を示しますが、多彩な症状があり、特に褐色細胞腫・パラガングリオーマに特異的な症状を示すとは限りません。
【診断】
血液、尿中カテコラミンや、尿中メタネフリン、ノルメタネフリンなどの高値により診断します。また局在診断として、副腎CTやMRI検査、副腎髄質シンチグラム(MIBGシンチグラム)、PET検査などにより腫瘍を証明します。最近では、特に症状はなく、人間ドックなどで副腎や傍神経節に偶然腫瘍が発見され(偶発腫瘍といいます)、精密検査の結果、褐色細胞腫・パラガングリオーマと診断される例も増えています。副腎髄質や傍神経節以外の場所(肝臓や骨)に転移したときに「転移性褐色細胞腫・パラガングリオーマ」と診断します。
【治療】
治療は、薬物治療(α遮断薬やβ遮断薬)による高血圧のコントロールを十分に行ったうえで、手術による腫瘍摘出が原則です。前述の2つの病気とは異なり、褐色細胞腫・パラガングリオーマは約10%に再発・転移例があるので、手術治療の後も長期間定期的なホルモン検査と画像検査を行うことが大切です。転移性褐色細胞腫・パラガングリオーマでは、カテコラミンをつくる腫瘍の転移病変のため、原則として治癒は望めませんが、降圧薬の治療(α遮断薬、β遮断薬)を行いながら、局所的にできる限り腫瘍を手術により摘出し、化学療法(抗がん剤)、アイソトープ療法(MIBG内照射)などの治療法も行います。
【生活上の注意】
手術までは、降圧薬(α遮断薬、β遮断薬など)による厳格な血圧のコントロールを行い、手術の後は、定期的なホルモン検査と画像検査の継続が大切です。
副腎偶発腫瘍
【概要】
副腎疾患の検査以外の目的で行った検査において、偶然副腎に腫瘍(大きさ1cm以上)を指摘された場合、副腎偶発腫瘍といいます。副腎腫瘍の中で、最も多いのは非機能性腫瘍(ホルモン異常を伴わない腫瘍)であり、約50%を占めます。手術による摘出が必要か否かは、悪性腫瘍の可能性とホルモンを過剰につくっているかの2点により判断します。
【症状】
腫瘍からのホルモン産生の過剰の有無により様々で、無症状のことが多いです。
【診断】
悪性腫瘍(副腎がんなど)の可能性は、腫瘍の大きさが4cm以上であることや、腫瘍の増大速度、画像検査で悪性を疑わせる所見の有無で判断します。ホルモンを過剰につくっているかについては、前述の病気(原発性アルドステロン症、クッシング症候群、褐色細胞腫)について検査を行います。
【治療】
検査の結果、ホルモンを過剰につくっている所見がなく、腫瘍の大きさが3cm未満であれば、その時点では手術を行わずに経過観察とします。そして、半年~1年ごとにホルモン検査と画像検査を行います。一方、腫瘍が4cm以上またはホルモンを過剰につくっている所見がある場合は、手術による腫瘍摘出につき総合的に判断します。
副腎機能低下症
【概要】
副腎より分泌されるホルモンの分泌が低下する病態です。原因によって分泌が低下するホルモンの種類は異なりますが、アルドステロン、コルチゾール、副腎男性ホルモンのいずれか、または全てが低下します。
副腎のホルモンの中でコルチゾールは、脳にある視床下部から分泌されるCRH(副腎皮質刺激ホルモン放出ホルモン)が下垂体に作用して、下垂体からACTH(副腎皮質刺激ホルモン)が分泌され、ACTHが副腎に作用した結果、副腎からコルチゾールが分泌されるという、複数のホルモンが段階的に関与します。
副腎機能低下症の原因として、1.副腎そのものの異常(原発性)、2.下垂体の異常(下垂体性)、3. 視床下部の異常(視床下部性)の3つの型に大別されます。副腎に異常がある原発性は先天性の病態や感染症、自己免疫性疾患の影響で発症することがあります。下垂体性や視床下部性のものは、脳の病変が原因になったり、副腎皮質ステロイド剤(内服薬、注射薬、外用剤、吸入剤など)の長期使用により引き起こされたりすることがあります。特に昨今では、様々な悪性腫瘍の治療で使用される免疫チェックポイント阻害薬の副作用として起きる、下垂体性の副腎機能低下症も数多く報告されています。これは、免疫チェック阻害薬の影響で下垂体からのACTH(副腎皮質刺激ホルモン)の分泌が低下する病態です。
【症状】
易疲労感、倦怠感![]() 、脱力感、筋力低下、体重減少、低血圧などがみられます。食欲不振、 悪心
、脱力感、筋力低下、体重減少、低血圧などがみられます。食欲不振、 悪心![]() ・嘔吐、下痢などの消化器症状、精神症状(無気力、不安、うつ)など様々な症状が出現することがあります。
・嘔吐、下痢などの消化器症状、精神症状(無気力、不安、うつ)など様々な症状が出現することがあります。
【診断】
迅速ACTH負荷試験
ACTH(副腎皮質刺激ホルモン)を注射します。正常であれば、採血でコルチゾールの値の上昇が確認されます。副腎機能低下症では、ACTH投与後にコルチゾール値の十分な上昇がみられなくなります。
CRH負荷試験
CRH(副腎皮質刺激ホルモン放出ホルモン)を注射します。正常であれば、採血でACTH(副腎皮質刺激ホルモン)とコルチゾールの値の上昇が確認されますが、下垂体に異常がある場合、ホルモン値の十分な上昇がみられなくなります。
インスリン低血糖刺激試験
インスリンを静脈注射して低血糖を誘発させることにより、視床下部からでるCRH(副腎皮質刺激ホルモン放出ホルモン)の分泌を促します。正常であれば、採血でACTH(副腎皮質刺激ホルモン)とコルチゾールの上昇が確認されますが、視床下部に異常がある場合、ホルモン値の上昇がみられなくなります。
24時間蓄尿検査
副腎ホルモンは、副腎でつくられて血液中に分泌された後、肝臓などで代謝されて尿の中に排泄されます。排尿のたびに尿を溜めて(蓄尿)、24時間分の尿中に排泄されたホルモン量を測定することで、1日の間に副腎でつくられたホルモン分泌量を知ることができる検査です。
【治療】
副腎のホルモンを内服薬で補充します。コルチゾール作用とアルドステロン作用をもつヒドロコルチゾンやプレドニゾロン、コルチゾール作用のみをもつデキサメタゾン、アルドステロン作用のみをもつフルドロコルチゾンなどがあります。1日に1~3回内服することが一般的です。
【生活上の注意】
副腎ホルモンの内服を勝手に中断、減量すると、副腎不全症状(倦怠感、食思不振)が出現してしまいます。そのため、内服を継続することが大切となります。
※シックデイに関して
発熱時やストレスがかかった場合、身体は通常より多くの副腎のホルモンを必要とします。副腎機能低下症の方は副腎ホルモンの分泌が通常時から低下しているため、相対的副腎不全(通常ではホルモン量が十分でも、状況によって相対的にホルモン量が不十分な状態)を来す可能性があります。そのため、何らかの原因で38℃以上の発熱が生じた場合や食思不振がある場合など(シックデイと言います)、通常より身体に多くのストレスがかかるような場合では、ホルモンの内服量を通常量より増やす必要があります。通常の内服量の3倍量を3日ほど内服する必要があるので注意を要します。詳細につきましては、かかりつけの医療機関の医師にご確認をお願いします。
慶應義塾大学病院での取り組み
- 厚生労働省、日本内分泌学会の診断基準や疫学調査(全国規模)の分担研究者として、最も適した診断法や治療法の確立に取り組み、豊富な副腎疾患の診療経験に基づいて診療を行っています。他院からのセカンドオピニオン外来にも対応しています。
- 当院では、腎臓・内分泌・代謝内科
 、放射線診断科、泌尿器科、小児科
、放射線診断科、泌尿器科、小児科 、臨床検査科
、臨床検査科 の5部門が共同で副腎疾患の迅速、精密な診断と治療を行っています。これらの総合的な高度先進医療が1つの病院で受けられる施設は、全国でも数が限られています。
の5部門が共同で副腎疾患の迅速、精密な診断と治療を行っています。これらの総合的な高度先進医療が1つの病院で受けられる施設は、全国でも数が限られています。

