あたらしい医療
婦人科
子宮体がんの手術とセンチネルリンパ節生検(改訂)
子宮体がんの治療
子宮体がんの治療は、まず手術(子宮全摘術と両側付属器摘出術とリンパ節郭清)を行い(図1)、腫瘍の組織型・分化度(いわばがんの性格)と広がりを顕微鏡レベルで確認することから始まります。
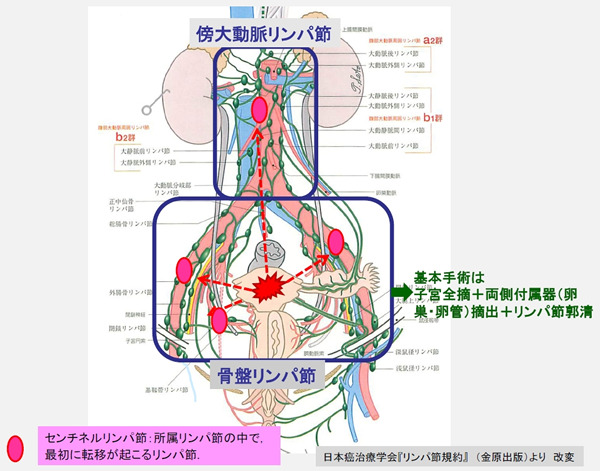
図1.子宮体がんの基本術式と骨盤リンパ節と傍大動脈リンパ節
転移が早期に生じる可能性があるリンパ節の範囲を領域リンパ節と呼び、子宮体がんの領域リンパ節には、骨盤リンパ節と傍大動脈リンパ節があります(図1)。子宮体がんの標準手術療法としてのリンパ節郭清の範囲は、より子宮に近い骨盤リンパ節が対象とされていますが、転移リスクが高いと判断される場合は傍大動脈リンパ節も併せて郭清する施設が多く見られます。
慶應義塾大学病院で傍大動脈リンパ節も併せて郭清するのは以下のような場合です。1)手術前の子宮内膜組織診または手術中の迅速病理診断にて組織型が予後不良のタイプである、2)手術中の迅速病理診断にて卵巣・卵管など子宮外に転移が確認される、3)迅速病理診断にて筋層浸潤の深さが半分以上の浸潤であることが確認される、4)迅速病理診断にて領域リンパ節転移が確認される、場合です。しかしながら、子宮体がんは、比較的早期がん症例が多く、所属リンパ節転移がみられない手術進行期I~II期(子宮内限局)症例が全体の約80%を占めており、実際にはリンパ節郭清が不要であるケースが相当数含まれています。現在は画像診断(CT、MRI、PET+CT)技術が向上していますが、小さなリンパ節転移を事前に正確に予測する方法は、まだ残念ながら開発されていません。また、骨盤リンパ節郭清後は、下肢や会陰部の浮腫を生じQOL(生活の質)が低下したり、骨盤内リンパ嚢胞や膿瘍などの合併症が生じたりすることがあります。また傍大動脈リンパ節郭清も併せて行うと長時間の手術となり、術後腸閉塞などの合併症が生じる頻度も増加する傾向があります。
センチネルリンパ節ナビゲーション手術
近年、このような合併症を回避するために、最初に転移が生じると考えられるリンパ節(リンパ節の場所は患者さんごとに異なります)を手術中に迅速病理診断で検索し、転移がない場合は、より転移の可能性が低いと考えられるその他の領域リンパ節は摘出せずにおくというセンチネルリンパ節ナビゲーション手術が、乳がんをはじめ様々ながん腫において試みられるようになってきました。センチネルリンパ節に転移を認めなければリンパ節郭清が省略できることになりますので、多くの患者さんで縮小手術が可能となることが期待されています。
乳がんと悪性黒色腫については、2010年4月から既に保険診療として承認されています。また胃がん、食道がん、頭頸部がん、肺がんなどの診療でも臨床研究として行われています。婦人科領域では、外陰がん、子宮頸がん、子宮体がんで臨床研究が広く行われています。子宮体がんにおいてセンチネルリンパ節ナビゲーション手術が確立されれば、将来的に患者さんにとっては合併症リスクの低下、医療者にとっては手術時の負担が軽減し、さらには入院期間の短縮など医療費削減にも寄与すると期待されます。
そこで当院婦人科では、当院の倫理委員会に臨床研究として申請し承認を受け、放射線科、病理診断部、消化器外科の協力のもと、子宮体がんのセンチネルリンパ節ナビゲーション手術を目指した臨床試験を2009年3月より開始しました。対象となる患者さんは、手術前検査にて子宮体がんと診断された方のうち、画像検査にて手術進行期I~II期が推定され、明らかなリンパ節転移がなく、リンパ節郭清を含む手術が予定される20歳以上の方です。2015年12月までに約100名の患者さんにご協力いただき、研究を進めてまいりました(現在はこの臨床試験は終了しています)。
臨床研究の概要
センチネルリンパ節の同定法は、ほかのがん腫と同様にラジオアイソトープ(RI)法と色素法を併用して行っています。RI法に関しては、手術前日に子宮鏡を用いて、子宮体がんの周囲にラジオアイソトープ(99mTc-フィチン酸)を局所注射し、手術当日の朝にSPECT-CTの撮像を行います(図2)。手術中には、γプローブによる検索も行い、センチネルリンパ節を同定します。色素法にはインドシアニングリーン(ICG)という検査用の色素を手術中に子宮漿膜下に局所注射し、その後どのリンパ節に色素が流れ込んでいくかを複数の医師の眼で確認します。
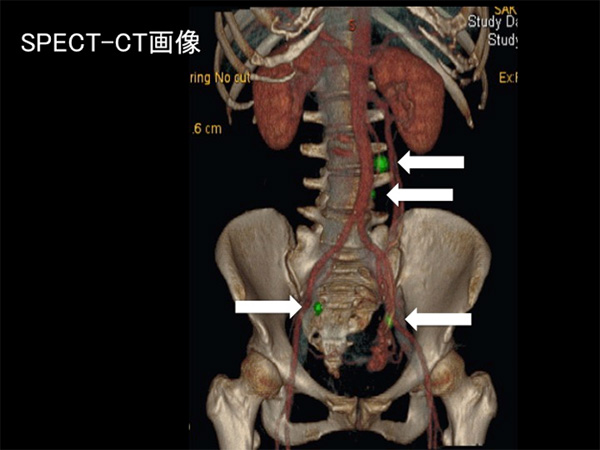
図2.SPECT-CT画像で描出されたセンチネルリンパ節(矢印)
また、このICGという色素には、赤外線カメラを通して観察すると蛍光を発する性質があり、蛍光観察でのセンチネルリンパ節の同定についても検討を進めています(図3)。なお、ラジオアイソトープの量は、骨シンチ検査で使用される放射線量の約50-100分の1であり、人体に悪影響を及ぼす被爆量ではなく、色素についても人体に悪影響を及ぼすようなことは極めて稀であり、安全と考えられています。両者の方法にて確認されたセンチネルリンパ節の主な3個を術中迅速病理診断に提出し、また術後の詳細な免疫組織化学的検索も含めて、微小な転移も可及的に見逃さないようにしています。
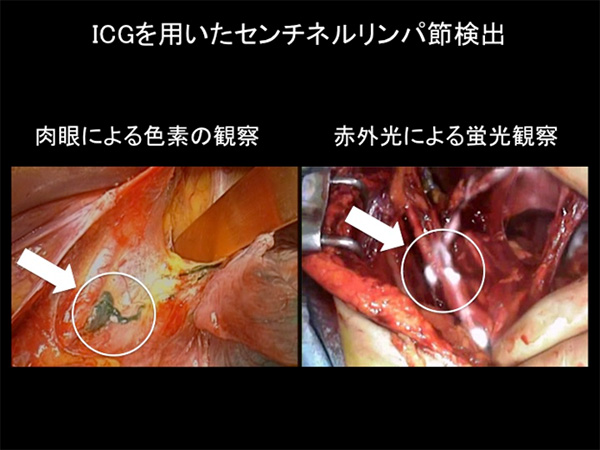
図3.ICGを用いたセンチネルリンパ節検出の実際
この臨床研究では、子宮体がんにおけるセンチネルリンパ節の個数や部位、最適なセンチネルリンパ節の検出方法、センチネルリンパ節の検出率、リンパ節転移陽性例におけるセンチネルリンパ節転移率(感度)、センチネルリンパ節が転移陰性である場合でほかの領域リンパ節が転移陰性である確率(陰性的中率)を検討し、子宮体がんにおいてもセンチネルリンパ節の概念が成立し、センチネルリンパ節ナビゲーション手術が可能か否かを明らかにしたいと考えています。
臨床研究の成果
当院ではRIと色素法を併用した検出方法により、センチネルリンパ節を100%の患者さんで検出することができました。また、感度および陰性的中率も100%と良好な結果が得られており、子宮体がんにおいても十分にセンチネルリンパ節の概念が成り立つと考えられます。
センチネルリンパ節の個数に関しては、検出方法により若干異なりますが、患者さん1人あたり平均4.1個が検出されました(骨盤リンパ節領域からは平均2.9個、傍大動脈リンパ節領域からは1.2個)。標準的なリンパ節郭清を行った場合、摘出されるリンパ節の個数は平均約60個(当院データ)ですので、将来的にセンチネルリンパ節ナビゲーション手術が導入された場合には、摘出するリンパ節の個数を10分の1以下にまで抑えることが可能であると考えています。
また、これまで早期がんでは傍大動脈リンパ節への転移が起こることは稀であると考えられてきましたが、センチネルリンパ節は骨盤リンパ節だけでなく傍大動脈リンパ節にも広く存在していることが分かってきました。当院のデータでも傍大動脈リンパ節領域のセンチネルリンパ節は約70%の患者さんで検出されており、リンパ節に転移があった方の転移部位を解析してみると、傍大動脈リンパ節への転移を認めた方は58%にも及んでいました。このことから、傍大動脈リンパ節への転移を見逃さないことも重要であると考えています。
センチネルリンパ節手術の現状と課題
近年婦人科悪性腫瘍に対する低侵襲手術が広く行われるようになり、子宮体がんでは2014年に、子宮頸がんでは2018年より、腹腔鏡下手術が保険適用となり、またロボット支援下手術も2018年より子宮体がんで保険適用となっています。これらの低侵襲手術と蛍光法を用いたセンチネルリンパ節の技術は相性が良く、今後増加することが期待されています。 一方で2021年8月現在RIなどのトレーサーが婦人科がんでは保険適用がなく、現行では施設毎に臨床研究として行われているのが現状です。
現在、当科では臨床研究を終了し、センチネルリンパ節ナビゲーション手術(センチネルリンパ節に転移がない場合は、その他のリンパ節の摘出を実施しない手術)の導入を検討中です。センチネルリンパ節ナビゲーション手術により、子宮体がんの患者さんの治療後の予後改善やリンパ浮腫などの合併症軽減につながることが期待されます。

