あたらしい医療
大動脈弁狭窄症に対する経カテーテル大動脈弁留置術(TAVI)(改訂) -慶應ハートチーム-
はじめに
慶應義塾大学病院ハートチームではカテーテル(内腔を有する細い管の総称)を用い、血管を通じて血管の中から病気を治す低侵襲(体に負担の少ない)な治療を積極的に行っています。このカテーテル治療には狭心症・心筋梗塞に対しての経皮的冠動脈インターベンション(PCI)、大動脈瘤や大動脈解離に対してのステント留置術などがあり、以前から行われておりました。
新しい治療法として、大動脈弁狭窄症に対する経カテーテル大動脈弁留置術(TAVI:transcatheter aortic valve implantation、以下TAVI)が欧米を中心に広がり、日本でも2013年10月から保険適用され、実臨床での治療が行われています。2023年9月現在、日本でTAVI治療開始後およそ10年が経過し、当院では2013年10月から治療を開始し、10年間で1,500名以上の患者さんに治療を行い、非常に良好な成績が得られております。TAVI治療を受けられた方の多くが手術後早期に歩いて退院し、早い方では手術後2日で退院可能です。このように、TAVI治療は患者さんにとって低侵襲(体に負担の少ない)で有効性も高い優れた治療法です。
このTAVI治療は、以前は長期成績がまだはっきりしていなかったため、通常の開胸と人工心肺を必要とする外科的大動脈弁置換術が非常に困難またはリスクが高い患者さんに限られていました。しかし、最近では手術後10年間の人工弁の機能や患者さんの生存率が発表され、長期成績が確立され始めました。さらに問題なく外科治療可能である低リスクの患者さんにおいて、外科的治療と比較してTAVI治療では死亡+脳卒中+再入院が少なく、非常に良好な成績であったという研究が報告されました。その結果を受けて、現在は大動脈弁狭窄症の全ての患者さんにTAVI治療が選択肢の一つとして考慮されることとなりました。詳しくは下記「TAVI治療の最新情報」をご参照ください。
大動脈弁狭窄症の治療法
現在行われている大動脈弁狭窄症に対する治療法は、TAVIのほか次の3つです。
- 薬物療法(薬による治療):薬物を用いて体液量を調節したり、血管を拡張させたり、心拍数を減したりすることで心臓への負担を減らす治療。
- 外科的大動脈弁置換術(SAVR):胸を開く大きな手術(開胸術)により大動脈弁を人工の弁(生体弁または機械弁)と取り替える治療。
- バルーン大動脈弁形成術(BAV):バルーン(風船)を用いて大動脈弁を広げる治療。
上に記載した1.から3.の治療法およびTAVIには、表1に示すような利点と欠点があります。
表1.治療方法の比較
| 他の治療法 | 長所 | 短所 |
|---|---|---|
| 薬による治療 | 体への負担が少ない | 効果および効果の持続時間が限定的であり、根治治療ではない |
| 外科的大動脈弁置換術 | 根治的な治療法である 冠動脈や他の弁の治療も同時に行える 生体弁は10年で94.2%、15年で78.6%の耐久性が示されている |
体への負担が大きく、入院期間が長い |
| バルーン大動脈弁形成術(BAV) | 開胸手術のできない患者さんにも治療ができる | 効果の持続時間が短く、根治治療ではない |
| 経カテーテル生体弁留置術(TAVI) | 根治的な治療法である 傷口が小さく局所麻酔で行うため体の負担が軽く、入院日数が短い 開胸手術のできない患者さんにも治療ができる 生体弁は10年で93.5%の耐久性成績が示されている |
留置がうまくできなかった場合は開胸手術が必要となることがある 生体弁の10年以上の長期成績は確立されていない |
経カテーテル大動脈弁留置術(TAVI)について
従来、重症大動脈弁狭窄症に対する治療の標準治療は外科的手術による大動脈弁置換術でありましたが、高齢や合併症のためリスクが高く外科手術ができない患者さんが、全患者さんの少なくとも3割以上います。大動脈弁狭窄症は症状が出現してから手術をしないで放置すると予後(病気の見通し)が非常に悪く、手術のできない患者さんは、なすすべもなく看取ることになってしまうのが現状でした。
1980年代からバルーン大動脈弁形成術が行われていましたが、一時的に弁口面積が広がり症状が改善するものの、数か月から1年程で再狭窄を来し、結果的にバルーン大動脈弁形成術をしても予後の改善につながらないことが分かってきました。
このような問題点を克服するため、大動脈弁をただバルーンで拡張するだけでなく、弁を留置するという治療法(TAVI)がフランスのルーアン大学の循環器内科のAlain Cribier教授により考案されました。2002年に第一例が施行され、当初は未熟な治療で周術期死亡率も大変高かったのですが、医療機器の改良、経験や知見の蓄積により、年々安全性が向上しています。
こうして、高齢や合併症のためリスクが高く外科手術ができない患者さんであっても、TAVIにより根治できるようになってきました。最近では、TAVIの人工弁(デバイス)の種類も増え、さらには新しい世代の人工弁(デバイス)も出てきており、より個々の患者さんに適した弁を選択し、安全に治療ができるようになってきています。詳しくは下記「TAVI治療の最新情報」をご参照ください。
どのように弁を挿入するか?
弁を留置する経路としては、足の付け根にある大腿動脈からカテーテルを挿入する最も低侵襲な、経大腿動脈アプローチ(transfemoral approach:TF)が第一選択となります。足の血管が大口径シース(径の大きな、太い管)を挿入するのに適さない場合には、心臓の先端(心尖部)から弁を挿入する経心尖アプローチ(transapical approach:TA)や経鎖骨下アプローチ(trans-subclavian approach:TS)、最近では胸を小さく開けて(胸骨上部正中切開、もしくは肋間開胸)上行大動脈から弁を挿入する直接大動脈アプローチ(Direct aortic approach:DA)などが選択されます。いずれの方法にも利点、欠点があるため、個々の患者さんに即し最善のアプローチ法を選択することが大変重要になります。
当院では最も低侵襲な経大腿動脈アプローチの場合には局所麻酔で手術が実施されるため、人工呼吸器使用による負担がなく、手術時間も30~60分程度のため、非常に負担が少なく、治療を受けることができます。
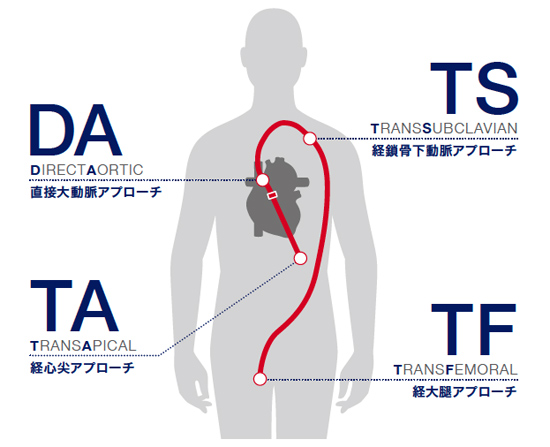
図1.TAVIのアプローチ方法
どのような弁が用いられているか?
現在日本で認可されているカテーテル弁(TAVIの人工弁)はEdwards社、Medtronic社およびAbbott社の3社から製造されているものになります。当院ではそれぞれの最新型のカテーテル弁である、Sapien 3 UltraResilia、Evolut FX、Navitorが使用可能となっております。
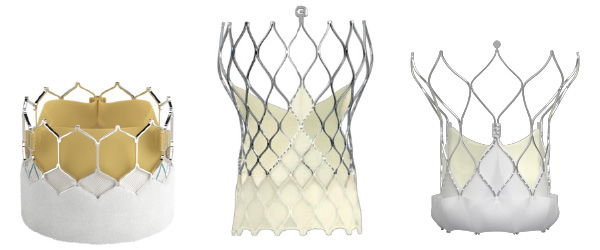
図2.当院で使用可能なカテーテル弁:Sapien 3 UltraResilia(左)、Evolut FX(中央)、Navitor(右)
慶應義塾大学病院での取り組み
動画1に経大腿動脈アプローチでのTAVI手技をご紹介します。
動画1.経大腿動脈アプローチでのTAVI手技
(Edwards社![]() のホームページより転載)
のホームページより転載)
TAVI治療は全身麻酔で治療する施設が多いですが、経験のある施設ですと経大腿動脈アプローチであれば局所麻酔で施行することが可能です。全身麻酔では術中合併症が起きた際の迅速な対応や経食道心臓超音波検査を用いた術中モニタリングを行える利点がありますが、経験の蓄積により、より低侵襲な局所麻酔で施行することが可能となります。当院では安全性が担保される限り、経大腿動脈アプローチではなるべく低侵襲である局所麻酔で積極的に治療を行い、全身麻酔に伴う人工呼吸器使用による合併症を回避し、手術時間も平均30~60分程度と短く、非常に負担が軽く、術後の回復が早い治療を提供しております。
通常の手術室設備と血管透視装置が備わったハイブリッド手術室に入室後、全身麻酔また局所麻酔を行います。高頻拍ペーシングや房室ブロック(脈が途切れてしまう不整脈)のバックアップのために一時的にペースメーカーの挿入も行います。
経大腿動脈アプローチであれば大腿動脈(足の付け根の血管)を穿刺し、14~18 Fr(直径約5~6mm程度)のシース(機器を出し入れする管)を挿入します。経心尖アプローチであれば、左胸部を小切開し、18Frのシースを心尖部(心臓の尖端)から挿入します。
その後、必要に応じて大動脈弁をバルーン(風船)で拡張し、少し弁を広げます。この状態で、カテーテル弁(Sapien 3 UltraResiliaなどのバルーン拡張型人工弁の場合)をバルーンとともに大動脈弁まで運び、バルーンを拡張することで、大動脈弁の内側からカテーテル弁を圧着させ、留置させます。Evolut FXやNavitorなどの自己拡張型人工弁の場合は、カテーテル内に収納された人工弁を展開することで大動脈弁の内側から自動的に人工弁が拡張し、留置されます。
術後は多くの場合、集中治療室で管理しますが、概ね翌日には集中治療室から一般病室へ戻ることができます。術後安定した時期に心臓エコー検査などで留置した大動脈弁の評価を行い、周術期合併症がないことを確認したうえで退院とします。個人差はありますが、経大腿動脈アプローチでは術後2日~5日程度、経心尖部アプローチなどのそれ以外のアプローチでは2週間程度で退院が可能となります。
当院には、日本で初めてTAVI指導医資格を取得した林田健太郎医師が在籍しています。林田医師はヨーロッパに留学中に数多くの様々な患者さんにTAVIを施行し、豊富な経験をもち、それを当院のみならず日本全国でのTAVIの安全な普及に努めています。そのため、現在も日本有数の治療経験数をもち、日本各地から患者さんのご紹介をいただいております。大動脈弁狭窄症でお悩みの患者さんやご家族の方はお気軽にご相談ください。
本治療の外来での窓口は、主として循環器内科の林田医師となります。入院後の治療に際しては、循環器内科、心臓外科、麻酔科、放射線科、看護師、放射線技師、臨床工学技士などが「ハートチーム」を組み、チームとして治療させていただきます。TAVI治療にご興味がある方は循環器内科外来(月曜午前:林田 健太郎)を受診いただくか、慶應義塾大学「心臓血管低侵襲治療センター」専門外来![]() ホームページからお問い合わせください。
ホームページからお問い合わせください。
TAVI治療の最新情報
- 外科生体弁劣化に対するTAVI治療
以前に外科的手術によって留置された生体弁が経年劣化し機能不全に陥った場合、TAVI治療によって人工弁機能不全を改善することが2018年7月より認可されました。再度の開胸手術をせずに行うことができ、多くの患者さんにとって、再手術よりもリスクの低い治療の提供が可能となっております。現在、外科生体弁劣化に対するTAVI治療ではSapien 3 UltraResiliaとEvolut FXという2種類のカテーテル弁の使用が認可されております。当院では双方の弁によるTAVI治療が実施可能であり、患者さんの状態に合わせて使い分けております。 - 人工透析中の方に対するTAVI治療
人工透析中の方は動脈硬化性疾患への罹患率が高いことが知られており、大動脈弁狭窄症をもつ方も少なくありませんでした。国内でも2021年1月にエドワーズライフサイエンス社製造のカテーテル弁でのTAVI治療が認可され、その後、日本メドトロニック社製造のカテーテル弁でのTAVI治療が2023年6月に認可されました。透析中の方のTAVI治療は非透析患者さんと比較すると合併症の発生率が高く、注意を要しますが、当院では2つの人工弁が使用可能であり、患者さんに応じて適切に使い分けを行い、安全なTAVI治療を心がけております。 - カテーテル弁劣化に対するTAVI治療
外科生体弁同様、カテーテル弁もウシやブタの生体組織を用いて人工弁が製造されているため、術後に人工弁機能不全が生じることが懸念されておりました。TAVI治療後10年間は、90%以上の方が人工弁への治療を要さずに経過することが報告されておりますが、術後5年程度から機能不全が生じてくる可能性が指摘されており、国内でのTAVI治療開始から約10年経過した現在では、カテーテル弁の機能不全を呈する方がみられるようになりました。2023年9月現在、エドワーズライフサイエンス社製造のカテーテル弁の機能不全に対して、再度TAVI治療を行うことが可能となっており、当院でもカテーテル弁劣化を来した方に再TAVI治療を実施しており、良好な成績が得られております。 - 慶應義塾大学病院の実績
国内でのTAVI治療が認可された2013年当初から当院ではTAVI治療を実施しております。その中では上に記しました通り新たなカテーテル弁の登場やTAVI治療の適応拡大などの数多くの進歩がありました。およそ10年間の中で当院での治療も進歩を続け、治療成績が向上して参りました。直近1,000件でのTAVI術後30日以内の死亡率は0.7%と国内の平均的なTAVI治療実績よりも低く、安全で負担の軽い治療を患者さんに提供しております。
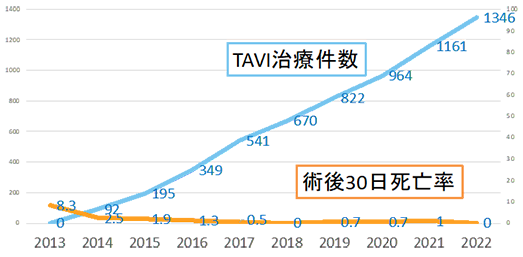
図3.当院でのTAVI治療件数と術後30日死亡率(%)
Q&A
Q 外科的大動脈弁置換術のリスクが高くないと、TAVIは受けられないと聞きましたが・・・
A 以前はTAVI治療開始後の長期成績が出ていなかったため、TAVIは外科的大動脈弁置換術のリスクが高い患者さんに限られていました。しかし、近年、外科的治療が問題なく施行可能な、手術低リスクの患者さんに対する外科的治療と比較してTAVI治療では死亡+脳卒中+再入院が少なく、非常に良好な成績であったことが報告されました。そのため現在は大動脈弁狭窄症の全ての患者さんにTAVI治療が選択肢の一つとして考慮されることとなり、外科的大動脈弁置換術のリスクが高くない方でもTAVI治療の適応があります。当院では患者さんの状態をハートチームで協議し、個々の患者さんにとって最適な治療を提案しています。
Q TAVIが受けられない患者さんはいますか?
A 下肢や腹部の血管、胸郭や心臓周囲などの問題でカテーテルの挿入部が全くない患者さん、解剖学的にTAVI治療が適切でない患者さん、全身状態が心臓以外の理由で非常に悪い患者さんはTAVI治療による利益が見込まれず、治療をおすすめしない可能性があります。ただその判断には様々な要因を検討する必要があるため、まずは当院に受診していただき、諸検査を施行の上、私たちの「ハートチーム」でよく検討させていただきたいと思います。場合によってはバルーン大動脈弁形成術で治療を行い、全身状態を良くしてからTAVIにつなげる方法を考慮することもあります。
Q バルーン大動脈弁形成術はどのような患者さんに適していますか?
A 近年のTAVI治療成績の向上により、全身状態が安定している方についてはバルーン大動脈弁形成術を施行せずに、直接TAVI治療を実施することが望ましいと考えられるようになってきました。しかし、中には全身状態が悪く(低心機能、コントロールされていないうっ血性心不全、感染など)、このままTAVI治療を行うことに懸念がある患者さんに対しては、最初にバルーン大動脈弁形成術を行う治療戦略が考えられます。このような方法を取ることにより、より安定した状態でTAVIの施行が可能になる、またはバルーン大動脈弁形成術によりさらに全身状態が改善して結果的に外科的な弁置換術が可能となる患者さんもいらっしゃいます。また心臓以外の外科手術前にバルーン大動脈弁形成術を行って、周術期の心血管リスクを少しでも下げてから手術を行うなどの効果もあります。
このバルーン大動脈弁形成術を用いてTAVIや外科的大動脈弁置換術へ橋渡しすることは、現代の重症大動脈弁狭窄症の患者さんにとって重要な治療オプションとなりうると考えられます。しかし注意すべきは、このバルーン大動脈弁形成術は根治術ではなく姑息的手段であり、バルーン大動脈弁形成術を繰り返し施行しても大動脈弁狭窄症は治らないため予後は改善せず、手技リスク(30日死亡率1~2%)をおかしているにも関わらず、常に心不全の急性増悪や突然死のリスクがあることに変わりはないということです。将来的に根治術である外科手術、もしくはTAVIを受けるつもりがない場合にはバルーン大動脈弁形成術を施行しても手技リスクを負うだけであまりメリットはありません。またバルーン大動脈弁形成術を施行した場合も、なるべく早期の根治術(大動脈弁置換術、またはTAVI)が必要となります。
Q 手術中に輸血は必要ですか?
A 必須ではありませんが、術中の合併症による出血で必要となる場合があります。そのため、術前にあらかじめ緊急時に備え、輸血の準備はさせていただきます。必要がない場合には輸血はいたしません。
Q 治療後にMRI検査は可能ですか?
A 基本的には問題はなく、人工弁留置直後から実施可能です。安全性が確認されている詳しい撮影条件などにつきましては担当医までお問い合わせください。
Q 若い人には外科治療が良いと聞きましたが、カテーテル治療はできないのでしょうか?
A 外科治療でもTAVI治療でもウシやブタの生体組織から作成される生体弁を使用した場合には、人工弁が経年劣化を来します。TAVI弁の耐久性は術後10年までしか実績がないため、比較的若い方は長期データのある外科的生体弁留置が考慮されます。国内のガイドラインでは75歳未満の方は外科治療、80歳以上の方にはTAVI治療が推奨されております。しかし、年齢はあくまで目安であり、最終的には患者さん一人一人の状態やご希望に応じて治療方針を決定しており、若い方はTAVI治療が受けられないという訳ではありません。
Q TAVIの治療費は?
A TAVIの治療には健康保険、高額療養費制度が適用されます。費用は年齢や所得によって異なりますが、おおよそ5万~20万円です。詳細についてのお問い合わせは、当院代表電話(03-3353-1211)へお願いいたします。担当部署へおつなぎします。
TAVI治療における費用について
[例]TAVI治療入院(約7日~14日)の場合
■健康保険を使用される場合
| 70歳未満の方 | 約180万円(3割負担) |
|---|---|
| 70歳以上の方 | 44,400円(所得により異なります) |
■高額療養費制度を利用される場合(一般所得の場合)
| 70歳未満の方 | 約14万円 |
|---|---|
| 70歳以上の方 | 44,400円 |
※部屋代・食事代は別途必要です
※上記はあくまで概算です
関連リンク
- 心臓弁膜症・大動脈弁狭窄症の新しい治療法・TAVI(経カテーテル大動脈弁留置術)
 (慶應義塾大学 ハートチーム)
(慶應義塾大学 ハートチーム) - 慶應義塾大学 心臓血管低侵襲治療センター

- 慶應義塾大学医学部 循環器内科 心臓カテーテル室


慶慶應義塾大学ハートチーム
治療を安全に行えるよう、循環器内科をはじめとした各科医師、看護チーム、医用工学室、放射線技師のメンバーが参加し、最高のパフォーマンスが出せるよう日々研鑽と研究を重ねています。

