病気を知る
膵がん
概要
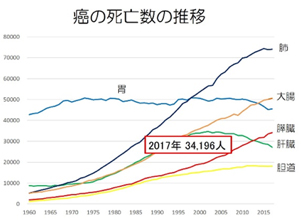
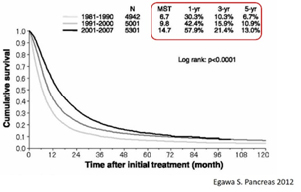
膵がんの罹患率は加齢とともに上昇し、50歳を過ぎた頃より急増しています。日本の悪性腫瘍による死因では膵がんは第4位で、性別では男性が第5位、女性は第3位を占めています。膵臓には消化酵素を分泌する外分泌組織とインスリンなどのホルモンを分泌する内分泌組織があるため、膵がんの組織像は非常に種類が多く様々な形態をとりますが、膵がんの約90%は膵管上皮から発生した浸潤性膵管がんです。一般的に浸潤性膵管がんの治療成績は決して良好とはいえず、治療に難渋することもしばしばです。2012年に発表された日本膵臓学会膵がん登録によると、通常型膵がん約5,300症例の検討で5年生存率は13%、生存期間中央値は14.7ヶ月と報告されています。
私たちはこの難治がんに対して、いかに最善の治療を提供することができるか積極的な姿勢に立ち、日々格闘しています。現在のところ切除が長期生存に至る唯一の治療法ですが、術後も高率に再発を来すことや、診断時にすでに手術適応のない症例も少なくないため、抗がん剤や放射線治療なども含めた集学的治療により膵がん患者さんの治療にあたっています。
症状
膵がんは早期の段階では自覚症状がほとんどないため、なかなか診断ができません。ある程度進行してから腹痛、腰背部痛、食欲不振などで気づくことがほとんどです。頭部がんでは黄疸(眼球や皮膚の黄染、灰白色便、褐色尿など)などの症状を認めることが多いですが、膵体尾部がんでは症状を認めにくいため、手術の可能な段階で膵体尾部がんを発見するのは難しいとされています。また糖尿病を併存している方が多く、中年以降に発生した糖尿病や、もともと糖尿病の方の血糖の状態が急激に悪くなったりした場合には膵がんを発症している場合もあるので精密検査をおすすめします。
診断
血液検査では、肝胆道系酵素や膵酵素、腫瘍マーカー、血糖値などを調べます。画像検査としてはまず腹部超音波やMRI検査、CT検査で腫瘍の存在部位と膵外浸潤の程度、リンパ節腫大、肝を含む遠隔転移や腹水の有無を診断します。さらに超音波内視鏡検査(EUS)や内視鏡下逆行性胆道膵管造影検査(ERCP)、PET検査にて膵がんの診断をした後、必要があれば組織診・細胞診EUS下穿刺吸引法(EUS-FNA)またはERCPにて行います。検査時に閉塞性黄疸や胆管炎を認める場合、ERCP時に胆道内にステントを留置して減黄を行います(ENBD(endoscopic naso-biliary drainage)。以上の検査を総合して膵がんの状態を把握して、治療法を検討します。
表1.進行度分類(出典:膵癌取扱い規約 第7版)
| IA期 | 大きさが2cm以下で膵臓内に限局している。膵外への転移なし。 |
| IB期 | 大きさが2cmを超えているが膵臓内に限局している。膵外への転移なし。 |
| IIA期 | がんは膵臓外に進展しているが腹腔(ふくくう)動脈や上腸間膜動脈に及ばない。膵外への転移なし。 |
| IIB期 | 領域リンパ節への転移あり。しかし、がんは膵内に限局、あるいは膵外に進展しても腹腔(ふくくう)動脈や上腸間膜動脈に及ばない。 |
| III期 | がんは膵臓外に進展し腹腔(ふくくう)動脈や上腸間膜動脈に及ぶ。リンパ節転移は問わない。 |
| IV期 | 離れた臓器への転移がある。 |
治療
外科的切除可能・境界症例に対する治療
慶應義塾大学病院では、膵がんの進行度(表1)や患者さんの全身状態により治療法を決定しています。外科的切除は、膵がんに対して最も効果的な治療法ですが、術後にも再発を来すことが多く、抗がん剤や放射線治療なども含めた集学的治療を基本としています。まず、切除可能なステージ IA期、IB期、(IIA期、IIB期)と診断されたら外科的切除を行い、術後には補助療法として化学療法を約6ケ月間行います。 一方、切除可能境界のステージ (IIA期、IIB期)、III期と診断されたら、まずは術前治療として化学(放射線)療法を行い(1~6ケ月)、切除不能へと進行しなければ外科切除を行い、術後には補助療法として化学療法を約6ケ月間行います。
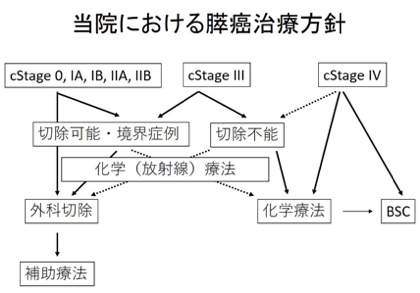
手術適応のない(切除不能)症例に対する治療
診断時にがんが周囲の重要な血管(門脈および主要動脈)などに高度に浸潤してしまっている症例(ステージIII期)や、他臓器転移を認めた場合(ステージ IV期)には、原則的には手術適応はなく、抗がん剤治療や放射線治療を検討します。これまでの臨床試験の結果から、抗がん剤治療は膵がんによる疼痛などの症状を緩和するだけでなく予後も延長することが証明されています。従来はゲムシタビン(ジェムザール)や内服薬であるS-1(TS−1)による治療が標準治療とされてきましたが、最近になってFOLFIRINOX(5-FU、ロイコボリン、イリノテカン、オキサリプラチン)療法とゲムシタビン+アブラキサン療法という抗がん剤併用療法が、それぞれゲムシタビン単剤に比べて有意な予後の延長効果を示し、標準治療の1つとして行われるようになりました。ただし、抗がん剤の併用療法は、高い効果が期待される一方で副作用も強く出現するため、実際には患者さんの年齢や全身状態を考慮し、治療の効果とリスクを症例ごとに検討しながら治療方針を決めています。また、病変が局所にとどまっている症例では放射線治療を選択することがあります。これまでの研究で放射線単独よりも抗がん剤を併用することで、より高い効果が期待されることが分かっているため、ゲムシタビンやS-1などの抗がん剤と併用して施行されることが多くなっています。ただし、抗がん剤単独での治療と比べ、その上乗せ効果がどこまであるかはいまだに意見の分かれるところであり、症例ごとに外科、内科、放射線科で相談し適応の可否を判断しています。
早期膵がん発見の取り組み
膵がんの多くは進行がんとして発見され、手術の適応とならないことが少なくありません。いかに早期の段階で発見するかがきわめて重要であり、そのためには膵がんの初期症状を拾い上げる精度の高い検査が必要となってきます。私たちは、腹部超音波、CT、MRI/MRCP検査に加え、超音波内視鏡(EUS)、内視鏡的膵胆道造影(ERCP)、さらに管腔内超音波検査(IDUS)などを組み合わせ、極めて厳密な診断を行っており、積極的に小膵がんの発見に努めています。また、膵がんのリスク因子として、膵がんの家族歴(家族性膵がん)、遺伝性膵がん症候群、糖尿病、慢性膵炎、膵嚢胞性疾患(後述)、肥満、喫煙、大量飲酒などが挙げられます。こうした膵がんのハイリスクの患者さんに対しては、定期的な採血や画像検査でフォローまたは最近では遺伝子診断をすることにより早期に病気を発見できるように努めております。
膵嚢胞性疾患
浸潤性膵管がんのほか、膵臓に発生する腫瘍としては膵管内乳頭粘液性腫瘍(intraductal papillary-mucinous neoplasm:IPMN)や粘液性嚢胞腫瘍(mucinous cystic neoplasm:MCN)といった比較的良好な予後を特徴とし、過形成から浸潤がんまで幅広い組織像を呈する膵嚢胞性疾患と呼ばれるグループが存在します。最近これらに対しての手術適応が確立されつつありますが、当院では症例によっては低侵襲な腹腔鏡下手術や機能温存を目指した膵中央切除などの縮小手術を行っています。また膵内分泌腫瘍や(solid-pseudopapillary tumor:SPT)、漿液性嚢胞腫瘍(serous cystic neoplasm:SCN)といった腫瘍も上記疾患と類似した検査所見を示すことがあります。それぞれ悪性度が異なるため前述の画像検査を組み合わせて詳細な鑑別診断を行い、最適の治療方針を決定しています。

