病気を知る
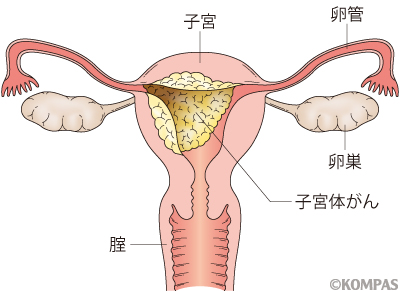
子宮体がん
概要
子宮の内側にある子宮内膜から発生するがんを子宮体がんといいます。子宮体がんはここ20年で3倍以上に増え、婦人科臓器では最も多いがんです。近年の子宮体がんの増加は、妊娠回数の減少や食生活の欧米化、ホルモンバランスの乱れなどが主な原因と考えられています。最もよくみられる初期症状は腟からの不正出血です。好発年齢は50~60歳代です。特に閉経後に出血があった場合は、早めに産婦人科を受診して子宮体がんの検査を受ける必要があります。
症状
- 不正出血
- おりもの
- 月経不順
- 貧血など
診断
上記の症状があり、子宮体がんが疑われる方には、内診のうえ、超音波検査や子宮内膜細胞診、子宮内膜組織診を行います。
子宮体がんの確定診断は子宮内膜組織診です。子宮内腔に細い器具を挿入し、子宮内膜を一部摘出して顕微鏡でがんの有無を調べるもので、子宮体がんの診断には必須の検査です。この検査は痛みを伴いますが、通常麻酔は必要とせず、近年は吸引組織診という痛みの少ない方法も用いています。検査後、出血や発熱を伴うことがあります。
子宮体がんと診断されたのち、MRI検査やCT(PET-CT)検査などで病変の広がりを診断します。そのうえで、適切な治療法を選択します。
治療
子宮体がんの初回治療は主に手術療法ですが、病変の広がりや組織型によっては薬物療法(化学療法)を術後に行います。進行がんの場合には薬物療法(化学療法)のみを行うこともあります。
子宮体がん初期の患者さんで妊孕性(にんようせい:妊娠の可能性を残すこと)の温存を希望される場合は、子宮を摘出せずに高用量の黄体ホルモン療法を行うこともあります。
手術療法
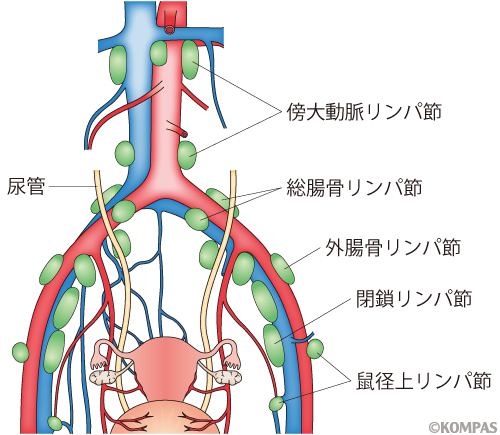
手術療法は基本的に子宮と両側卵巣・卵管の切除を行います。子宮摘出の切除する範囲によって拡大子宮全摘出術、準広汎子宮全摘出術、広汎子宮全摘出術などに分けられます。これに加えて、骨盤内や腹部大動脈周囲のリンパ節郭清(がん転移の可能性があるリンパ節を外科的に除去すること)を行う場合があります。 術後に卵巣切除により女性ホルモンが低下するために卵巣欠落症状(更年期障害)が生じたり、排尿・排便障害が生じたりすることもあります。 早期体がんの方で、術後に卵巣欠落症状で支障が有る場合は、女性ホルモンの補充療法を行うことも可能です。また、リンパ節郭清を行うことで、術後に足がむくみやすくなる(リンパ浮腫)ことがあります。
手術療法(低侵襲手術)
現在、慶應義塾大学病院では早期子宮体がんの方を対象に、保険適用にて腹腔鏡を用いた体にやさしい手術(低侵襲手術) も行っています。2021年8月までに、404名(そのうち187名はリンパ節郭清も併せて行っています)の患者さんに対し腹腔鏡下手術を行って参りました。腹腔鏡による子宮体がんの根治術は早期子宮体がんに対しては開腹手術と同様の根治性を保ちつつ、手術の創あとが小さく、術後の負担も最小限で済み、また入院期間も約1週間と、患者さんにやさしい手術です。
また、近年は手術支援ロボット(da Vinci)を用いたロボット手術が保険適用となり、当院でも2019年8月から導入されています。2021年8月までに、68名(そのうち22名はリンパ節郭清も)の患者さんが手術を受けています。腹腔鏡下手術と同様に、創あとが小さい、入院期間が短いなどのメリットがあり、創の痛みがより少なくて済むともいわれています。
腹腔鏡下手術やロボット手術をご希望の方は、ぜひご相談ください。
化学療法
化学療法は、抗がん剤を用いて体内のがん細胞の増殖抑制を狙って全身療法として行います。術後再発のリスクがある方に対する追加治療のほか、子宮体がんが子宮の外に拡がっていて、手術では腫瘍を摘出できない場合にも化学療法が行われます。抗がん剤の種類によっては、外来通院での治療が可能です。
免疫療法
近年は様々ながんにおいて免疫療法が着目され、免疫チェックポイント阻害薬が用いられるケースも少しずつ増えてきています。全ての患者さんに使用できる薬剤ではありませんが、子宮体がんは免疫チェックポイント阻害薬が有効な症例が比較的多いことが知られており、標準的な治療(手術や化学療法)が困難でマイクロサテライト不安定性(MSI-High)を有する子宮体がんでは保険適応となっています。2021年8月現在、保険適応拡大の申請中であり、今後より多くの患者さんで免疫チェックポイント阻害薬が使用できるようになる可能性があります。
放射線療法
子宮体がんに対して通常は手術が行われますが、年齢や心疾患などの他の病気で手術ができない場合などでは放射線療法が行われます。放射線治療では、がん細胞に障害を与え腫瘍を縮小させるために、X線や高いエネルギー線が用いられます。実際に放射線治療を行う場合、体外から照射を行う外照射と局所に行う腔内照射の2種類の方法を組み合わせて行うことが多いです。施設によっては、術後に再発予防目的にて追加治療として放射線療法を行うこともありますが、当院では術後の追加療法として放射線療法は原則行っておりません。
ホルモン療法
子宮内膜異型増殖症あるいは子宮体がんIA期で、画像検査上筋層浸潤の疑いがない高分化腺がんと診断された妊孕性の温存を希望する方に対して、高用量の黄体ホルモン(MPA)を内服投与するものです。(黄体ホルモン療法![]() )。この高用量MPA療法時には入院のうえ、内膜全面掻爬(そうは)という処置を静脈麻酔のもとで行い、毎月の外来で超音波・内膜組織診・細胞診検査をし、治療効果を詳細に検討します。異型ポリープ状腺筋腫という比較的稀な病変に対しても、子宮鏡下で直視下に病変を切除するという手術療法を併用して同療法を行っています。その結果、当院では異型内膜増殖症の方は97%、IA期で筋層浸潤のない方は90%の確率で病変は消失しています。しかしながら2年以内に病変が子宮内に再出現する頻度も高い(43%、56%)ため、治療終了後は積極的に排卵を誘発して早期の妊娠を目指すために、不妊専門の外来に通院していただくこともあります。またすぐに妊娠を希望されない方は、定期的に黄体ホルモンを内服していただき、 内膜剥離を行うことで再発防止を図る場合があります。当院では、2019年末までの高用量MPA療法開始例は370名を越え、MPA療法後には、パートナーのいらっしゃる方の約40%で妊娠に成功しています。
)。この高用量MPA療法時には入院のうえ、内膜全面掻爬(そうは)という処置を静脈麻酔のもとで行い、毎月の外来で超音波・内膜組織診・細胞診検査をし、治療効果を詳細に検討します。異型ポリープ状腺筋腫という比較的稀な病変に対しても、子宮鏡下で直視下に病変を切除するという手術療法を併用して同療法を行っています。その結果、当院では異型内膜増殖症の方は97%、IA期で筋層浸潤のない方は90%の確率で病変は消失しています。しかしながら2年以内に病変が子宮内に再出現する頻度も高い(43%、56%)ため、治療終了後は積極的に排卵を誘発して早期の妊娠を目指すために、不妊専門の外来に通院していただくこともあります。またすぐに妊娠を希望されない方は、定期的に黄体ホルモンを内服していただき、 内膜剥離を行うことで再発防止を図る場合があります。当院では、2019年末までの高用量MPA療法開始例は370名を越え、MPA療法後には、パートナーのいらっしゃる方の約40%で妊娠に成功しています。
慶應義塾大学病院での取り組み
- 子宮体がんの治療後のフォローアップや黄体ホルモン療法を目的とした子宮体部腫瘍外来(水曜午後)を開設し、子宮体がんの診療に習熟した婦人科腫瘍専門医を中心に診療を行っています。
- 家系内に子宮体がん、大腸がん、胃がん、卵巣がん、小腸がん、胆道がん、腎盂・尿道がんなどの方がいらっしゃる場合、「リンチ症候群」と呼ばれる遺伝性腫瘍である可能性があります。その場合、遺伝子の変化(変異)をみることで、がん予防につなげることが可能です。当院では臨床遺伝学センター外来(水曜午前:予約制)
 を開設しています。がん家系ではないかと心配な方はこちらをダウンロードして記載して、診療時に担当医にお渡しください。
を開設しています。がん家系ではないかと心配な方はこちらをダウンロードして記載して、診療時に担当医にお渡しください。 - 閉経前の方の卵巣摘出による女性ホルモンの欠落症状(のぼせやいらいら、冷え、肩こり等)にお悩みの方のために、健康維持外来(月曜午後)でホルモン補充療法を含めた治療を行っています。また、閉経前に手術を受けて卵巣摘出によって脂質異常症、骨粗鬆症などが発症しやすくなることに対しては、定期的に採血や骨塩量定量を行います。
- 術後リンパ浮腫にお悩みの方のために、当科看護相談外来にてセルフケアの指導を行っているほか、リハビリテーション科や形成外科とも連携して、保存的・外科的治療も行っています。
以上のように、当科では子宮体がんを治すだけでなく、その後の患者さんの不安を解消するケアも積極的に行っています。詳しくは担当医までご相談ください。
さらに詳しく知りたい方へ
- 患者さんとご家族のための子宮頸がん・子宮体がん・卵巣がん治療ガイドライン / 日本婦人科腫瘍学会編集第2版.
東京 : 金原出版, 2016.4 - 子宮体がん治療ガイドライン / 日本婦人科腫瘍学会編集第4版(2018年版).
東京 : 金原出版, 2018.9 - 進伸幸. 増える子宮体がん. (NHKきょうの健康9月号).
東京:NHK出版;2015.p.74-77.

