病気を知る
全身性エリテマトーデス(systemic lupus erythematosus: SLE)
概要
全身性エリテマトーデスは、英語の病名は「Systemic Lupus Erythematosus」で、その頭文字をとってSLEと呼ばれます。「Systemic」とは全身性という意味で、炎症が全身の色々な臓器に起こる特徴を指しています。また「Lupus」とはラテン語で「狼」を意味し、SLEの特徴的な症状の一つである、蝶の形をした頬の発疹が、あたかも狼が噛んだあとに似ていることに由来するとされています。SLEは慢性の経過をたどる炎症性の病気で、症状は良くなったり悪くなったりを繰り返します。
原因はまだ解明されていませんが、免疫のバランスが崩れることが病気を起こす原因とされています。免疫とは、自分を細菌やウイルスなどの外敵から守ってくれる大切な役割をしているものです。SLEでは、自己免疫といって免疫が外敵ではなく自分の体を攻撃するようになり、全身に様々な炎症を引き起こします。
SLEは若い女性に多く発症します。男女比は1対9前後とされています。発症年齢は20~40歳が最も多く、特に20代が全体の40%を占めます。10代と30代がこれに次いで多く、25%前後とされています。輸血や夫婦間で病気が移ったという報告はなく、伝染はしない病気です。特別な環境と病気の素因をもっていることが病気を発症させる原因なのではないかと推測されています。
厚生労働省では、原因がわかっていない難病とされるいくつかの病気について、国の事業として年1回調査をし、医療費の補助を行っています。そのような調査の対象になっている病気のことを「特定疾患」と呼んでおり、SLEは特定疾患の一つとなっています。令和3年度の特定疾患医療受給者証交付件数は64,304件と報告されています。
症状
全身症状
SLEを発症すると疲れやすさ、だるさ、熱っぽいなどの症状が出ます。発熱は微熱のことが多いですが、高熱がでることもあります。
局所症状
- 特徴的な発疹(顔面紅斑・円板状紅斑)
頬の両側に蝶が羽を開いたような赤い発疹が出ることが特徴です。これを「蝶形紅斑」と呼びます(図1)。この発疹は赤色でかゆみはありません。典型的なものは盛り上がりがあり、発疹のない部分との境目がくっきりします。また、円板状紅斑と呼ばれる発疹がでることもあります。これは、顔面、耳たぶ、頭、関節の後ろ側などにみられます。この発疹はかゆみがない赤い発疹ですが、やがて硬くなり「白いかさかさ」がついたり、色が濃くなって痕を残すことがあります。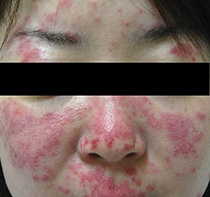
図1.蝶形紅斑
- 日光を浴びた後の特徴的な発疹
紫外線はSLEの病気を悪化させることがあります。強い紫外線にあたった後に、赤い発疹、水膨れ、あるいは熱が出ることがあります。これを日光過敏症と言います。SLEに限った症状ではないため、専門医の判断が必要です。 - 痛くない口内炎
口の中、のどの奥や、硬口蓋と呼ばれる口の中の上の固い部分に、痛みのない口内炎が出現することがあります。痛みがないために患者さんは気づかず、専門病院に受診して初めて見つかることが多いです。 - 関節の痛み・腫れ
多くの患者さんで関節痛がみられます。SLEの関節炎は、骨が壊れないという点で関節リウマチの関節炎とは異なります。 - 心臓・肺の症状
心臓は、心膜という膜に覆われています。この心臓と心膜の間には心嚢液(しんのうえき)とよばれる液体が存在します。SLEではこの心膜に炎症を起こす心外膜炎を起こし、心嚢液がたまることがあります。同様に、肺も胸膜とよばれる膜に覆われており、SLEでは胸膜に炎症を起こす胸膜炎を合併することがあります。胸膜炎を起こすと、胸に水がたまることがあります(胸水)。心外膜炎、胸膜炎ともに、特に息を大きく吸った時に胸が痛くなったり、息苦しくなったり、高熱がでたりします。まれに肺が硬くなる間質性肺炎や、肺から出血する肺胞出血などの重篤な症状を起こすことがあります。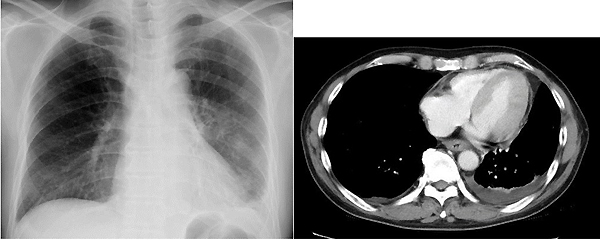
図2.左胸膜炎
- 持続する蛋白尿
SLEの患者さんの約50%がこの腎障害を合併します。腎臓の中にある尿をつくる糸球体と呼ばれる部分に障害をきたすもので、SLEに合併する腎障害ということからループス腎炎と呼ばれます。初期には症状はありません。病気が進むと足や顔がむくみ、やがて全身がむくみ、高血圧、体重増加などをきたします。無治療で放置すると透析をしなくてはならない状態になることもあります。初期は無症状ですから、定期的に検尿を専門医のもとで行い、早期発見、早期治療を行うことが重要です。ループス腎炎の合併が疑われたときは、腎臓の一部を採取(腎生検)し、組織を顕微鏡で実際にみることで、適切な治療を選択します。ループス腎炎は、顕微鏡の所見に基づいてI~VI型に分類されます。(ISN/RPS分類;International Society of Nephrology/Renal Pathology Societyによる2003年分類)
Ⅰ:微小メサンギウムループス腎炎
Ⅱ:メサンギウム増殖性ループス腎炎
Ⅲ:巣状ループス腎炎
Ⅳ:びまん性ループス腎炎
Ⅴ:膜性ループス腎炎
Ⅵ:進行した硬化性ループス腎炎
上記の中でもⅠ、Ⅱ型の場合は基本的には特定の種類の降圧薬(ARB/ACE)などを用いた保存的治療がなされます。Ⅳ型が最も腎機能が悪化しやすい型ですので、強力なステロイドと免疫抑制薬を使用する必要があります。Ⅲ型とⅤ型でも腎機能が悪化したり、蛋白尿が多くなりますので、同様の治療が必要となります。型の違いだけでなく、顕微鏡の細かい所見も参考にしながら、患者さん一人一人の病変に適切と考えられる薬剤や治療の選択を心がけています。 - 痙攣(けいれん)・精神症状
脳神経に対して自分の免疫が攻撃すると、痙攣、うつ状態などの中枢神経症状とよばれる症状が出現します。これを中枢神経ループスと呼びます。このほかにも「ここがどこか分からない」「自分の名前が分からない」などの症状がでることもあります。これらの症状があれば、すぐに強力な治療を必要とします。 - 貧血・白血球減少・血小板減少
血液の中には白血球、赤血球、血小板が存在し、様々な役割をもって働いています。白血球は外敵から身を守る役目をもっており、赤血球は肺で酸素を受け取って、二酸化炭素を捨てる運搬役として働きます。血小板は出血した際に傷口をふさぐ役割を担っています。SLEではこれらの成分に対しても自分の免疫が攻撃をすることがあります。その攻撃の対象が白血球の場合には特にリンパ球と呼ばれる種類の白血球が減少し、赤血球であると貧血が起こり、血小板では血が止まりにくくなります。白血球が減少しても自覚症状として大きなものは出ませんが、貧血が進むと息切れ、だるさ、動悸が起こります。血小板が減少すると歯茎からの出血などの症状がでます。
診断
SLEの診断はある検査所見の異常だけで行うものではなく、上記のような症状や、血液、尿、レントゲン検査などの結果を総合的に判断します。アメリカリウマチ学会/欧州リウマチ学会が作成した分類基準やSLICCと呼ばれる専門家集団によって作成された分類基準に基づいて行われることが多いですが、機械的に項目をあてはめて診断することはせず、専門医のもとで総合的に診断することが重要です。下記に分類基準をお示しします(表1、表2、表3)。
表1.アメリカリウマチ学会の1997年の分類基準

表2.SLICC (Systemic Lupus International Collaborating Clinics)による2012年の分類基準

表3.アメリカリウマチ学会/欧州リウマチ学会の2019年の分類基準(Ann Rheum Dis. 2019;78:1151)

治療
SLEの治療は内服薬で行うのが原則です。今まで述べた通り、SLEは全身の臓器に様々な程度で炎症を起こす特徴を持ちます。したがって治療薬は炎症を止める抗炎症薬が主体です。中でも、非ステロイド系抗炎症薬、副腎皮質ステロイド薬、免疫抑制薬と呼ばれる炎症を止める薬が最も一般的に用いられます。しかし、この副腎皮質ステロイドは長期間必要以上の量を服用していると副作用が出現しやすくなるために、患者さんの状態に合わせて必要最小限の量を必要最小限の期間投与することが原則です。そのためには、患者さんがかかえる臓器合併症の種類とその重症度を正確に評価することが大事です。また、副腎皮質ステロイド薬の効果を補い、投与量を減らすために前述した免疫抑制薬を併用することもあります。
治療の選択においては、疾患活動性の程度、障害臓器、病型分類、感染症や心肺疾患などの合併症の有無などを総合的に判断して選択します。
疾患活動性の評価には、BILAG(British Isles Lupus Assessment Group index)や、SLEDAI(SLE Disease Activity Index)など、いくつかの指標が知られています。
しかしながら、これらの指標は日常診療での参考とはなりますが、主に治験などの研究にも役立てるように細かく設定されています。
これらの活動性を評価し、腎臓、中枢神経、肺などの重症臓器病変があるときは、大量ステロイドに加えて、シクロホスファミド(商品名:エンドキサン®)やミコフェノール酸モフェチル(商品名:セルセプト®)などの免疫抑制薬が併用されます。これらの治療は入院のもとで行われ、治療の反応性や薬剤による副作用の発現に注意しながら進めていきます。
ループス腎炎の場合は、高血圧や脂質異常の是正に加え、病型によって推奨される治療法が異なります。前述のⅢ型、Ⅳ型、Ⅴ型の活動性病変があるときは、全身ステロイド投与に加えてミコフェノール酸モフェチルや低用量シクロホスファミド点滴静注を併用し、寛解導入を行うことが一般的です。腎炎の重症度や治療経過に応じて、マルチターゲット療法としてミコフェノール酸モフェチルにカルシニューリン阻害薬であるタクロリムス(商品名:プログラフ®)を組み合わせて投与する治療法なども行われます。初期治療が順調に進んだあとは、維持療法に移ります。維持療法は、再燃を予防することとステロイド使用量を減らす目的で行われ、アザチオプリン(商品名:イムラン®、アザニン®)やミコフェノール酸モフェチルなどが用いられます。なお国内ではカルシニューリン阻害薬であるタクロリムス、ミコフェノール酸モフェチルがループス腎炎に対して保険収載されています。
また、SLEの皮膚症状や関節炎に対しては、マラリア治療薬のヒドロキシクロロキン(商品名:プラケニル®)が半世紀以上前から海外で用いられ良く効くことが知られており、2015年7月に国内でも承認されました。明確なメカニズムは不明ですが、Toll様受容体(TLR)を介して免疫反応を抑えたり、リソソームなどの細胞小器官のpHを上げることで免疫反応を抑えるメカニズムなどが考えられています。 さらに21世紀になってからは、関節リウマチ、眼、皮膚、腸などの自己免疫疾患ではピンポイントに病因物質を狙い撃ちにする「生物学的製剤」が使用され、劇的に症状を改善することが可能となっています。SLEでも有効性が期待できる「生物学的製剤」が開発され使用できるようになってきました。2017年にB細胞を標的とした治療薬(B細胞活性化因子[BAFF]阻害薬)であるベリムマブ(商品名:ベンリスタ®)が国内で承認され、最近では2021年に炎症性サイトカインの一つであるインターフェロンαの受容体を標的とした薬剤であるアニフロルマブ(商品名:サフネロー®)が承認されました。そのほかにもループス腎炎の治療に有効性が期待できる薬剤として、B細胞に発現するCD20を標的とした抗体であるオビヌツズマブ(商品名:ガザイバ®)やIL-17Aに対する抗体であるセクキヌマブ(商品名:コセンティクス®)などが治験で検証中です。
生活上の注意
SLEは慢性の経過で、病状が悪くなったり良くなったりを繰り返す特徴があります。悪くなることを再燃とよび、良くなることを寛解とよびます。この寛解を維持することが治療の目標です。再燃するきっかけとして多いものは、長期間、過度の日光・寒冷への暴露(海水浴・日光浴・スキー)、風邪などの感染症、治療薬を医師の指示通りに服用しないことなどが挙げられます。薬を指示通りに内服し、風邪などひかない健康的な生活を行うことが生活上の注意点です。治療の主軸となる副腎皮質ステロイドは食欲を増すことに加え、血糖値を上昇させやすくしてしまいます。食事の内容と量に注意し、適切な食生活を送るようにしてください。またSLEは妊娠適齢期の女性に頻度が多いため、妊娠計画を適切に組み立てることが非常に重要です。基本的にはSLEの病気の勢いが落ち着いていれば妊娠出産は可能です。ただし妊娠前に中止しなければならない薬剤も多いため、必ず前もって主治医に妊娠計画を相談するようにしてください。
慶應義塾大学病院での取り組み
慶應義塾大学病院リウマチ・膠原病内科に通院するSLEの患者さんは約300人いて、多くの診療実績があります。また約50%の患者さんで発症するループス腎炎の診断、治療には非常に力を入れています。当科医師が腎炎の検査である腎生検を行い、病理医と相談しながらカンファレンスを開き、患者さんに最も適切な治療方針について討議をするという、きめ細やかな取り組みを行っています。また、病気の勢いを正確に評価することができる検査キットの開発に力を入れています。さらに、当院では新しい治験にも積極的に参加しています。
さらに詳しく知りたい方へ
- 難病情報センター 全身性エリトマトーデス

- 全国膠原病友の会

- 『改訂新版 膠原病を克服する 療養のための最新医学情報』 橋本 博史 著
- 慶應義塾大学医学部リウマチ・膠原病内科


