概要
IgG4関連疾患とは、血液中の免疫グロブリンG(IgG)という抗体成分のうちIgG4という成分が上昇することと、全身の臓器にIgG4を作る形質細胞という細胞などが浸潤して腫れてくることを特徴とした原因不明の疾患です。
IgG4関連疾患と思われる最初の報告は、眼や口の渇きがなく、涙腺・唾液腺の腫れる病気として、1892年にヨーロッパのMikulicz(ミクリッツ)という外科医がまとめたものでした。しかしシェーグレン症候群という病気に似ていたため、長い間、シェーグレン症候群の一種であると考えられてきました。
1990年代には、膵がんと診断され、手術で切除された膵臓に、がん細胞ではなく形質細胞が塊を作っているという現象が報告され、リンパ形質細胞性硬化性膵炎という病名がつけられました。また、一部の膵炎の患者さんに、通常は膵炎では用いない、免疫を抑える薬が良く効く、「自己免疫性膵炎」という病気があることが報告されました。
2001年に、自己免疫性膵炎患者さんの血液でIgG4という成分が増えていることが国内で発見され、そのことがきっかけで様々な病気でIgG4が測定されるようになり、今まで別々の病気だと思われていた、ミクリッツ病、リンパ形質細胞性硬化性膵炎、自己免疫性膵炎などに、全てIgG4の上昇とIgG4を作る形質細胞という細胞の臓器への浸潤が共通していることが分かり、IgG4関連疾患としてまとめられることになりました。現在では、ほかにも、自己免疫性下垂体炎、間質性腎炎、後腹膜線維症、大動脈周囲炎などと呼ばれていた疾患のうち一部がIgG4関連疾患であることが分かっています。
日本では約8,000人の患者さんがおり、比較的中高年の方に多く、男性、女性はだいたい半分ずつと考えられています。2011年に日本発の診断基準が提唱され、2020年には改訂版が発表されています。
症状
形質細胞などの細胞が塊を作って、全身の臓器を押しつぶすことで、様々な症状が出現します(表1、図1 参照)。
- 脳でホルモンを作る下垂体と呼ばれる場所に起こった場合、視野の異常や、疲れやすい、血圧が低い、食欲がなく痩せる、寒がり、低体温、脱毛、尿量の異常な増加などのホルモン欠乏症状が出現します。
- 唾液を作る耳下腺、顎下腺、舌下腺や、涙を作る涙腺に起こった場合、痛みを伴わずに左右対称に腫れてきます。この場合、ミクリッツ病とも呼ばれます。
- 膵臓に起こった場合、黄疸(白眼が黄色くなる)、軽い腹痛、糖尿病の出現などの症状が起こります。自己免疫性膵炎と呼ばれます。
- 肺に起こった場合、動作時の息切れや咳嗽(がいそう:せき)が起こります。
- 腹部に起こった場合、自覚症状がないのに血液検査で腎臓の機能が悪化することがあります。
どの臓器に病気が起こるかは、患者さんによって違うため、全ての患者さんに共通する症状はありません。
表1.IgG4関連疾患に含まれる疾患
臓器 |
疾患 |
涙腺・唾液腺 |
Mikulicz病、Küttner腫瘍(顎下腺)、涙腺炎、視神経炎 |
呼吸器系 |
IgG4関連肺障害、炎症性偽腫瘍、縦隔線維症 |
肝・胆道系 |
硬化性胆管炎、IgG4関連肝障害 |
膵 |
自己免疫性膵炎 |
腎・泌尿器系 |
IgG4関連腎臓病、後腹膜線維症(Ormond病)、前立腺炎 |
内分泌系 |
自己免疫性下垂体炎、Riedel甲状腺炎 |
神経系 |
肥厚性硬膜炎 |
リンパ系 |
IgG4関連リンパ節症 |
心血管系 |
炎症性大動脈瘤、大動脈周囲炎、動脈周囲炎 |
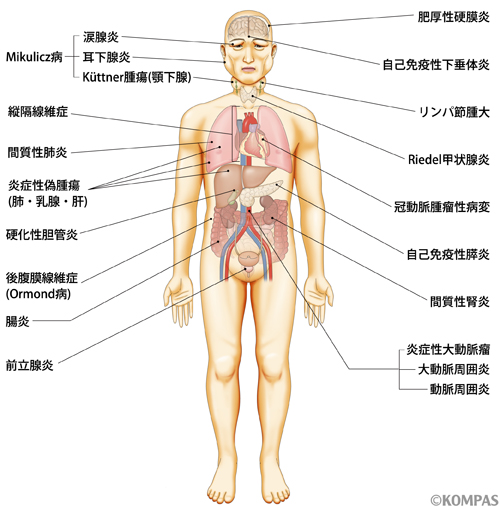
図1.IgG4関連疾患
診断
上述のように臓器によって多彩な症状を起こすため、初めはほかの病気ではないかと考えられることがよくあります。普通の病気とは少し違うな、といった印象から、医師がIgG4関連疾患を疑ってかかることが診断につながります。採血上の所見としては、高IgG血症、高IgG4血症、血清IgE高値、可溶性IL-2受容体高値があります。炎症反応を示す血清CRPは多くの症例で陰性です。抗核抗体やリウマトイド因子は、基本的には陰性ですが陽性になることもあります。ただし、ほかの膠原病などに特異的な自己抗体は陰性です。さらに画像検査では、造影CTやMRIで病変を検索します。また、炎症のある部位が良く分かるガリウムシンチグラフィーというアイソトープ検査も行うことがあります。なお、保険適応はありませんが、全身の病変検索にはガリウムシンチグラフィーよりもPET-CTの方が有用であることが多いです。
診断は、主に2020年に厚生労働省研究班によって改訂されたIgG4関連疾患全体での診断基準(2020改訂 IgG4関連疾患包括診断基準![]() )を用いますが、近年、臓器ごとの診断基準も作られつつあり、両方を用いて判断します。確定診断のためには、病変組織の一部に針を刺したり、手術をしたりして取り出し、顕微鏡的に所見を確認する必要があります(生検検査)。紛らわしい病気(特に悪性リンパ腫)との鑑別を行うために重要な検査となります。
)を用いますが、近年、臓器ごとの診断基準も作られつつあり、両方を用いて判断します。確定診断のためには、病変組織の一部に針を刺したり、手術をしたりして取り出し、顕微鏡的に所見を確認する必要があります(生検検査)。紛らわしい病気(特に悪性リンパ腫)との鑑別を行うために重要な検査となります。
治療
多くの患者さんは、グルココルチコイド治療が良く効いて、2~4週間で症状がほとんど取れます。グルココルチコイド治療は、プレドニゾロン(プレドニン®)を体重の1kgあたり0.6mg程度の量(1日30~50mg)を初期量として用います。初期量を2~4週継続した後、数週ごとに5~10mg程度ずつ減量していきます。プレドニゾロンを徐々に減量していき、最終的に中止してしまうと再発することもあるため、プレドニゾロン 5~10mg/日程度で継続することが多いです。急に薬をやめると悪化することがあるので、自己判断で中断しないように気をつける必要があります。プレドニゾロンを長期に内服することになりますので、副作用の予防のために胃薬、骨粗鬆症、感染症対策の薬などを同時に内服していただくことが多いです。
一部に、グルココルチコイド治療が効きにくかったり、ある一定以上減らせない患者さんもいます。その場合は、アザチオプリン(イムラン®)やミコフェノール酸モフェチル(セルセプト®)、タクロリムス(プログラフ®)などの免疫抑制剤や生物学的製剤であるリツキシマブ(リツキサン®)の効果があると報告されています(残念ながら日本では本疾患に保険適応がありません)。グルココルチコイド以外のどのような薬を併用すると良いかに関しては、一定の見解は得られていません。
生活上の注意
新しく発見されたばかりの病気なので、どういった生活環境が病気に影響するのか、あまり分かっていません。治療のためにグルココルチコイドを使用中の患者さんは、糖尿病や高血圧、脂質異常症、骨粗鬆症、緑内障・白内障が発症したり、悪化しやすくなることがあり、注意が必要です。また、感染症にかかりやすくなるなどの副作用がありますので、規則正しい食生活と適度な運動、そして体調が悪い時は早めに病院を受診することが大切です。
慶應義塾大学病院での取り組み
慶應義塾大学病院には150名近くの患者さんが通院されています。症状が多彩で、かつ、ほかに似た症状を起こす病気が沢山あるため、診断しにくい病気ですが、大学病院という専門性を生かし、多くの診療科とも連携して積極的に検査・治療を行っています。保険適応はなく自費にはなりますがPET-CTによる全身検索が可能です。病態を解明するために、基礎研究、臨床研究も積極的に行っており、新たな治療方法の確立なども視野にいれながら診療にあたっております。
さらに詳しく知りたい方へ
- IgG4関連疾患(平成24年度)
 (難病情報センター)
(難病情報センター) - 慶應義塾大学医学部リウマチ・膠原病内科

文責:
リウマチ・膠原病内科![]()
最終更新日:2024年8月9日