概要
お子さんの腎臓の病気で最も多いのは血尿、たんぱく尿です。これらは原因がなく、心配がいらないことが多いのですが、中には糸球体腎炎、ネフローゼ症候群の場合があります。そのほかにお子さんの腎臓の病気でよくみられるものに、尿路感染症(腎盂腎炎、膀胱炎など)があります。お子さん、特に赤ちゃんの尿路感染症には腎臓や尿の流れる通り道の生まれつきの異常(水腎症、膀胱尿管逆流など)がみられることがあります。そのほか多くみられる病気に夜尿症があります。
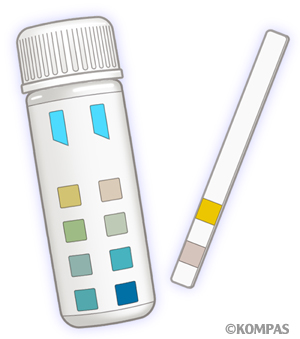
血尿、たんぱく尿
尿に血(赤血球)、たんぱくが混じっている状態を、それぞれ血尿、たんぱく尿と呼びます。目で見て赤い、泡立つなどの異常で気づく場合もありますが、特に症状がなく、健診や学校検尿などで指摘される場合がほとんどです。原因となる病気がなく、経過をみるだけでよいものから、詳しい検査、治療が必要なものまで様々です。尿、血液、超音波などの検査や、必要な場合は腎生検という検査を行い、血尿、たんぱく尿の原因を調べます。血尿とたんぱく尿の両方がみられる場合、糸球体腎炎(後述)の可能性が高くなります。
血尿
腎臓から尿管、膀胱、尿の出口までの通り道のどこかで赤血球が尿に混じると血尿になります(図1)。
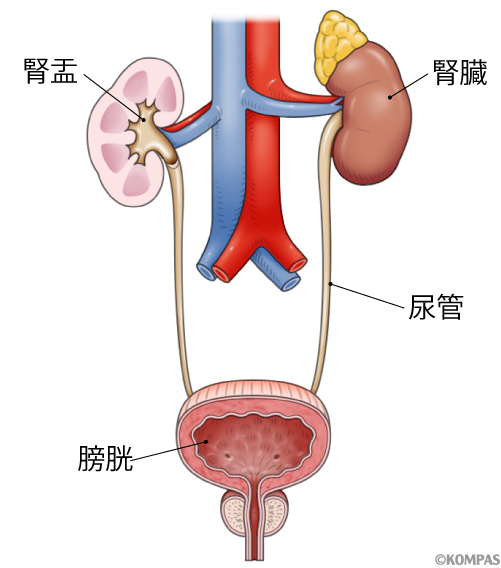
図1.体内の尿の通り道
- 目で見て分かる血尿
赤または褐色(コーラ、紅茶色)の尿が出ます。目で見て分かる血尿であっても、混入している血液はわずかなので貧血になる心配はありません。原因として多いのは尿路感染症、急性糸球体腎炎、慢性糸球体腎炎のあるもの(IgA腎症、家族性腎炎など)、尿路結石です。水分摂取が少ないと尿が濃く茶色くなり、血尿と間違えることがありますが、検査をすれば分かります。
- 目では分からない血尿
検尿で見つかります。血液検査、超音波検査を行いますが、血尿のみであればほとんどの場合は心配ありません。ただし、慢性糸球体腎炎の初期症状の可能性もあるため、たんぱく尿を伴ってこないか、時々、尿検査を行って経過をみます。
たんぱく尿
尿にたんぱくがどの程度漏れ出ているかは試験紙によって分かります(冒頭の図)。- (出ていない)、± (ほとんど出ていない)、+ (少し出ている)、++ (中等度出ている)、+++ (たくさん出ている)。しかしこの方法は尿の濃さに左右されます。尿の濃さの影響を除いて正確に判定するには、尿中のたんぱくの濃度(mg/dl)を尿中のクレアチニンという標準物質の濃度(mg/dl)に対する比で表した、尿たんぱく/クレアチニン比が用いられます。クレアチニンが筋肉から作られ、尿に毎日同じ量が排泄されることを利用しています。尿たんぱく/クレアチニン比0.15以上が異常です。たんぱく尿が持続していて量が多い場合、血尿を伴っている場合、ネフローゼ症候群、糸球体腎炎の可能性があります。
- 一過性たんぱく尿
検尿で尿たんぱく陽性と判定されても調べ直すと多くの場合は陰性(正常)です。これを一過性たんぱく尿といいます。発熱、激しい運動、脱水などにより生じます。詳しい検査、治療の必要はありません。
- 起立性たんぱく尿
寝ている時にはたんぱく尿が出ず、起きている時にたんぱく尿がある状態を起立性たんぱく尿(体位性たんぱく尿)と呼びます。学齢期、思春期のお子さんの持続するたんぱく尿の最も多い原因は起立性たんぱく尿です。朝起きて歩きまわる前の尿のたんぱくが陰性であれば、起立性たんぱく尿と診断されます。治療の必要はありません。
急性糸球体腎炎(きゅうせいしきゅうたいじんえん)
溶連菌感染(ようれんきんかんせん)の1~2週間後に尿量の減少、血尿、たんぱく尿、むくみ、高血圧が起こる病気です。5~12歳のお子さんに多くみられます。溶連菌感染は発熱、のどの痛み、首のリンパ腺のはれが特徴的で、皮膚に赤いぶつぶつ(発疹)が出ることもあります。のどの検査で溶連菌感染と診断されます。抗菌薬を10日間飲みますが、その後の検尿でのみ血尿が分かる軽い場合もあります。症状が強い場合は入院して食事の塩分を制限し、尿を出す薬(利尿薬)、血圧を下げる薬(降圧薬)を使うことがあります。症状は2~3週間で良くなり、血尿は6ケ月から1年でなくなることがほとんどです。
ネフローゼ症候群
腎臓から尿にたんぱくが大量に漏れ出るため、血管内のたんぱくが減り、むくみが生じる病気です。血管内のたんぱくは、水分を血管内に保つ働きがあるので、血管内のたんぱくが少なくなると、水分が血管から体の組織に漏れ出てむくみが生じます。むくみが胃腸に生じると、嘔吐、下痢を引き起こします。肝臓がたんぱくを作ろうとがんばるため、脂肪も一緒に作られ高脂血症(血液のコレステロールや中性脂肪が高い状態)になります。2~5歳のお子さんに多くみられます。治療には副腎皮質ステロイドホルモン薬を内服します。むくみがある時は塩分を制限します。成人と違い、ネフローゼ症候群のお子さんの多くはステロイドホルモンに反応します。小児に多い微小変化というタイプでは治療開始後1~2週間で尿たんぱくが消失することが多く、それに伴いむくみも改善します。この状態を寛解(かんかい)と呼びます。しかし、ネフローゼ症候群のお子さんの3分の2は少なくとも1回は再発し、何回も再発を繰り返すこともあります(頻回再発型ネフローゼ症候群)。このような場合はステロイドホルモンの副作用を防ぐため免疫抑制薬を使用することがあります。また、ステロイドホルモンが効かない場合は微小変化以外の可能性があるため腎生検という検査を行います。治療には免疫抑制薬を併用します。
ネフローゼ症候群のお子さんは寛解中(尿たんぱくが出ていない時)も家で時々尿たんぱくをチェックすることが大事です(特に熱が出たり具合が悪い時)。朝一番の尿で++以上が3日間以上続く場合は再発の可能性がありますので、受診する必要があります。風邪が再発の引き金になることがあるので、帰宅時の手洗い、うがいなどの感染予防が大切です。寛解中は塩分制限、運動制限の必要はありません。
尿路感染症(にょうろかんせんしょう)
腎盂腎炎、膀胱炎を尿路感染症といいます。尿の通り道すなわち、腎臓、膀胱に細菌が感染する病気です。幼児期以降のお子さんでは、排尿時の痛み、頻回にトイレに行くなどの特徴的な症状がみられることが多いのですが、赤ちゃんでは発熱、嘔吐、不機嫌、食欲低下などの特徴のない症状しかみられません。検尿で尿に白血球がみられれば尿路感染の疑いが強くなります。尿の細菌を調べる検査(尿培養)により診断されます。皮膚などの細菌が尿に混じらないように採る必要があるため、小さいお子さんでは膀胱に管(カテーテル)を入れて採ることが一般的です。白血球のみでなく血尿、たんぱく尿がみられることもあります。抗菌薬による治療が必要で、症状が重ければ入院が必要です。腎盂腎炎では腎臓に傷が残り、繰り返すと腎臓の働きが悪くなることがありますので、きちんと診断し治療することが大切です。小児の尿路感染症では以下の先天性腎尿路異常(膀胱尿管逆流など)を伴うことが多いのでその検査も必要です。
水腎症(すいじんしょう)
水腎症は腎盂(じんう)(図1)が、ふくらんだ状態のことをいいます。腎盂は腎臓の中の尿が集まってきて尿管につながる部分です。上記の尿路感染症にかかった時の超音波検査、または妊娠中の胎児超音波検査でみつかることがほとんどです。水腎症は下記の膀胱尿管逆流、または尿の通り道に狭窄(狭い部分)がある場合に生じます。膀胱尿管逆流があるかどうかは、排尿時膀胱造影(膀胱に管で造影剤というレントゲンで写る液体を入れ、排尿していただく検査)により分かります。狭窄の有無は、レノグラムという、放射性物質であるアイソトープを用いた検査で評価します。血管内に注射されたアイソトープが腎臓から排泄される様子をみるものです。どこが狭くなっているかをみるため、腎盂造影、CT、MRIを行うこともあります。水腎症の程度が強く、腎臓に障害を及ぼす場合には手術が必要なことがあります。また、中等度の水腎症では、尿路感染症の予防のために少量の抗菌薬を毎日1回飲んでいただくこともあります。
膀胱尿管逆流(ぼうこうにょうかんぎゃくりゅう)
尿は膀胱から体の外へ排泄され、普通は腎臓の方へは流れません。膀胱から尿管へ尿が逆流する現象を膀胱尿管逆流と呼びます。水腎症の項で述べた排尿時膀胱造影により診断されます。逆流があると尿路感染を起こしやすくなります。感染を予防するため、少量の抗菌薬を毎日1回飲む必要があります。逆流は軽ければ、また年齢が若ければ自然に治ることがあります。逆流の程度が強い場合、また軽くても感染を繰り返す場合は手術して逆流を治す必要があります。
先天性腎尿路異常
上記の水腎症、膀胱尿管逆流に腎臓のサイズ、形が生まれつき異常な病気を含めて先天性腎尿路異常といいます。サイズが小さい低形成腎、囊胞(ふくろ)が多数あり、正常な腎組織がほとんどみられない異形成腎があります。片方しか腎臓がない場合もあります。異常のある腎臓の働きは低下するのですが、片側の異常であれば差し当たっての問題はありません。残りの腎臓が代償してくれるからです。上記の膀胱尿管逆流、水腎症、低形成腎、異形成腎はよく合併します。尿路感染症を起こすと腎臓に傷がつき腎機能が低下するので気をつけなければなりません。また腎臓が片方しか働いていないと、成長に伴い血圧が上がったり、たんぱく尿が出たり腎機能が低下することがあるので定期的な受診が必要です。小さく生まれたり、早く生まれた場合は腎機能低下のリスクが大きくなります。
慢性糸球体腎炎
上記の急性糸球体腎炎と異なり、慢性糸球体腎炎は腎臓の働きが悪くなる可能性があるので、検査、治療のため通院していただく必要があります。頻度が多いものにIgA腎症、紫斑病性腎炎があります。たんぱく尿、血尿が同時にある場合、たんぱく尿だけでも長く続く場合は、慢性糸球体腎炎の可能性があります。診断には原則的に腎生検という、入院が必要な検査を行います。
IgA腎症
最も多い慢性糸球体腎炎です。腎生検で採った腎臓の一部を顕微鏡で見て、IgAという抗体が糸球体という血液を漉すふるいに沈着していることにより診断されます。軽症の場合は降圧薬のある種のもの(アンジオテンシン変換酵素阻害薬、受容体拮抗薬)、漢方薬である柴苓湯、中等症以上では副腎皮質ステロイドホルモン薬、免疫抑制薬を飲むことにより治療します。
紫斑病性腎炎
IgA血管炎(別名アナフィラクトイド紫斑病、シェーンライン・ヘノッホ紫斑病)という紫斑、関節痛、腹痛などを呈する病気では3分の2以上の患者さんに腎炎が合併します。試験紙で分かる程度の血尿からネフローゼ症候群を呈したり、腎臓の働きが急激に悪くなる場合まで程度は様々です。多くの場合は半年以内に改善がみられますが長引くこともあります。症状に応じIgA腎症と同じような治療を行います。強い薬を使う必要がある時にはその前に病気の程度をみるための腎生検を行います。
夜尿症
5歳では20%、6歳では10%くらいのお子さんにおねしょがみられ、年々15%ずつ治っていきます。5~6歳以降のおねしょを夜尿症といいます。宿泊行事が始まる7~8歳で不都合を感じられる場合が多いようです。病気が原因で夜尿症が起きることもあります。昼間のおもらしがある場合は膀胱の機能に問題があることがあります。原因になる病気がないことが分かったら、「起こさず、あせらず、しからず」を原則として対処します。夕方以降の塩分、水分摂取を控える、おねしょのない日にはカレンダーにシールを貼る、おねしょの片付けの手伝いをさせるなどの生活習慣により治らない場合は薬による治療法、アラームを利用する治療法があります。

文責:
小児科![]()
最終更新日:2019年4月23日