概要
糖尿病とは、インスリンという血糖値を下げるホルモンの作用が不足して、慢性的に血糖値が高くなる状態をいいます。糖尿病で亡くなる方は、全世界において10秒に1人とされ、現在では「糖尿病の制圧の必要性」が叫ばれるほどに非常に重大な病気です。
一口に糖尿病といっても、以下のとおり、いろいろな種類があります。
- 1型糖尿病:膵臓の中のインスリンを作るβ細胞という細胞が破壊されるタイプで、通常はインスリンが欠乏する状況に至ります。成人の場合はGAD抗体という抗体が血液検査で陽性かどうかで診断される場合が多いです。「GAD」とは、「グルタミン酸脱炭酸酵素」のことで、β細胞などに存在する蛋白です。そのGADに対して、自分の体が誤って反応して作られた抗体が「GAD抗体」です。
- 2型糖尿病:インスリンの出方が低下する場合と、インスリンの効きが悪くなる場合とがあります。
- その他の糖尿病:遺伝子異常があることが証明されたものや、ホルモン異常によるものなど、糖尿病を発病した原因がはっきりしているもの。
- 妊娠糖尿病:妊娠中に血糖値がある基準以上に高くなる場合。
診断
空腹時の血糖値が126mg/dl以上、あるいは75gの経口ブドウ糖負荷試験の2時間値が200mg/dl以上であれば、通常は糖尿病として対応します。
血糖の状態を示す指標には以下のものなどがあります。
- HbA1c(ヘモグロビンA1c):採血時から過去1~2か月間の平均血糖の状態を反映する指標。
- GA(グリコアルブミン):過去1~2週間の平均血糖値を反映する指標。
糖尿病の治療目標
糖尿病の治療目標は、糖尿病症状(喉が渇く、多く飲む、尿が多いなど)を取り除くだけでなく、糖尿病に特有の合併症(以下の慢性合併症を参照)、糖尿病に併発しやすい動脈硬化性疾患(狭心症、心筋梗塞、脳梗塞など)の合併症の発症や悪化を防ぎ、健康な人と同様の生活の質や寿命を維持することです。
糖尿病の慢性合併症
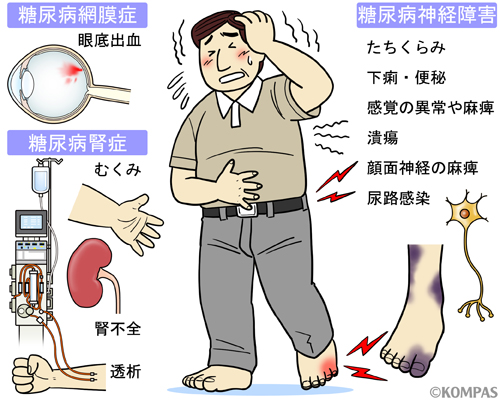
糖尿病網膜症
目の奥にある網膜の血管が損傷し、出血などを起こします(眼底出血)。損傷の程度によって、単純網膜症、前増殖網膜症、増殖網膜症などの段階があります。損傷が進行すると、レーザーによる光凝固療法や硝子体手術などを検討します。かなり進行するまでは症状が出にくいため、定期的に眼科の先生の診察を受けることが大切です。
糖尿病腎症
尿に蛋白が出て、進行すると体に水分が溜まってむくみがひどくなったり、尿毒症(腎不全)の状態になり、透析が必要になります。採血だけではなく、検尿で尿に蛋白が出ていないかどうか、早期から定期的に確認することが大切です。
糖尿病神経障害
神経障害はとても多彩な症状を起こします。足の末端から生じる多発性神経障害では、感覚の異常や麻痺により、足に傷ができても気がつかずに、足の傷が広がり、潰瘍になってしまうことがあります。日常から足をよく観察する習慣が大切です。自律神経障害では、起立性低血圧(いわゆる「たちくらみ」)や胃腸の動きが悪くなり、便秘、下痢、胸やけ、嘔気などの症状が出ることもあります。また、神経因性膀胱といって、膀胱に尿が溜まったまま出なくなり、尿に細菌が付くなど感染の原因になります。また、脳神経の障害で、眼球を動かす筋肉の麻痺や、顔の表情を作る筋肉の運動を支配する顔面神経の麻痺を起こすこともあります。
治療法の決め方
インスリンがないと生命に関わる状態(いわゆる「インスリン依存状態」)かどうかを判断して、治療を開始します。ほとんどの2型糖尿病は、インスリン依存状態ではなく、「非依存」の状態ですが、尿中のケトン体が陽性の場合は、インスリン依存状態になっている可能性もあります。その場合はすぐにインスリン治療を開始することがあります。また、血糖が非常に高い場合は、「糖毒性の状態」といい、まずは血糖をある程度まで下げないと良くならない場合があり、すぐにインスリン治療が始まることがあります。それ以外の場合は、まずは、食事療法、運動療法を行います。食事療法、運動療法で目標の血糖値を達成できない場合は、薬物療法を用います。一方、1型糖尿病ではインスリン依存状態、すなわちインスリンが絶対的に欠乏している状態であることが多く、インスリン治療が不可欠です。特に、初診の際の血糖値が288mg/dl以上で、糖尿病症状が出てきてから1週間以内でケトアシドーシス(インスリン作用が破綻して体が酸性になる状態)に陥る場合は、「劇症1型糖尿病」といって1型糖尿病の中でも特殊な状態が疑われるため、入院の上、直ちにインスリン治療を開始する必要があります。インスリン依存状態の場合のインスリン注射は、1日4~5回(朝食前、昼食前、夕食前、就寝前)注射することが望ましいとされています。
治療
食事療法
食事療法の基本は、食事制限をすることではなく、「適正なエネルギー摂取」と、「炭水化物、蛋白質、脂質のバランスをとること」です。したがって、食事は少なければ少ないほど良いというわけではありません。適正なエネルギー摂取量は、エネルギー摂取量=標準体重×身体活動量で求めます。標準体重(kg)=身長(m)×身長(m)×22、身体活動量は軽労働(デスクワークが中心):25-30kcal/kg(標準体重)、中労働(立ち仕事が中心):30-35kcal/kg(標準体重)、重労働(力仕事が中心):35kcal/kg(標準体重)を参考にして決めます。また、栄養素のバランスについては、指示エネルギー量の50-60%を炭水化物、蛋白質は標準体重1kgあたり1.0-1.2gとして、残りを脂質とします。腎臓の障害を合併している時は、食事中の蛋白を制限することが必要になります。日本糖尿病学会が食品交換表を作成しているので、ぜひ参考にしましょう。
運動療法
患者さん一人一人に合った運動の強度を選択します。((220-年齢)+安静時の脈拍数)/ 2 で求めた脈拍数や、「楽である」~「ややきつい」といった体感を目安にします。運動は、1回10~30分、できれば毎日、少なくとも1週間に3日以上行うことが望ましいとされています。まとまった運動時間がとれない場合には、日常生活の中での身体活動を増やすようにします(例えば、通勤時の歩行時間を増やす工夫をするなど)。ただ、血糖のコントロールが極端に悪い、眼底出血の程度が重い、腎不全の状態にある、狭心症などの心臓疾患を持つ、骨や関節に問題がある場合などでは、運動制限や禁止が必要なことがあります。
薬物療法
<経口糖尿病薬>
- スルホニル尿素(SU)薬
インスリン(血糖値を下げるホルモン)を出すように膵臓に作用します。商品名でアマリール®、グリミクロン®、オイグルコン®と呼ばれる薬剤などがあります。SU薬は、腎臓や肝臓に障害がある場合は使用できないこともありますので注意が必要です。 - 速効型インスリン分泌促進薬
SU薬と同様に、インスリンを出すように膵臓に作用します。ただし、薬の持続時間が短いとされています。商品名でスターシス®、グルファスト®と呼ばれる薬剤などがあります。食事の直前に服用する必要があります。 - ビグアナイド薬
主に肝臓に作用し、糖が新しく作られるのを抑えます。体重の増加を来しにくいとされています。商品名でメトグルコ®と呼ばれる薬剤などがあります。非常にまれですが、乳酸アシドーシスという副作用が出ることがあり、腎臓の働きの悪い方、高度に肝機能が悪い方は使用禁止とされています。また、大量に飲酒をする方やご高齢の方も服用を避けた方がよいとされています。 - αグルコシダーゼ阻害薬
糖の消化吸収を抑え、特に食後の血糖が上昇するのを抑制します。商品名でグルコバイ®、ベイスン®、セイブル®などの薬剤があります。副作用として、お腹が張った感じになったり、放屁(おなら)が増えたり、下痢を起こしたりすることがあります。SU薬やインスリンとこの薬剤を併せて使っていて低血糖を起こした時には、通常の砂糖ではなく、ブドウ糖を摂取することが大切です。なお、まれに腸閉塞の症状がみられることがあり、過去に腹部の外科手術をしたことがある場合は、服用時に注意が必要です。 - チアゾリジン誘導体
インスリンの効きをよくする作用があります。商品名でアクトス®などの薬剤があります。副作用としてむくみが出ることがあります。また、心不全の患者さんには使用できません。 - DPP-IV阻害薬
食後に小腸から分泌されるインクレチンというホルモンは、膵β細胞を保護しながら、食後のみインスリン分泌を促します。インクレチンはDPP-IVという酵素によって速やかに分解されてしまいます。このDPP-IVという酵素の作用を阻害し、インクレチンが長く効くように働きかけるのがDPP-IV阻害薬です。いずれも飲み薬で、商品名はジャヌビア®、エクア®、ネシーナ®、トラゼンタ®、テネリア®などです。 - SGLT(sodium glucose co-transporter)-2阻害薬
健常人では、腎臓で1度ろ過された尿中の糖は、尿細管という部位のSGLTという物質の機能により再吸収され、尿に糖は排泄されません。糖尿病の患者さんにおいて、このSGLTという物質を阻害し、尿糖排泄を促し、血糖が上昇しないようにする薬剤です。商品名はスーグラ®、ジャディアンス®、フォシーガ®、カナグル®などです。
<インスリン療法>
インスリン療法は、先に述べたように1型糖尿病の患者さんには必須の治療法ですが、2型糖尿病の場合は、必ずしも最後の手段ではなく、1度開始しても血糖値が再度良くなると中止できる場合があります。インスリン製剤の種類は、作用時間により超速効型、速効型、中間型、持効型に分類されます。さらに、速効型(あるいは超速効型)と中間型(あるいは中間型様のもの)が一定の割合で混合されている、いわゆる混合型もあります。超速効型は、食事の直前(もしくは直後)に、速効型は食事の30分前に皮下に注射します。これらは、主に食後の血糖値を抑える目的で使用します。一方、中間型や持効型は、主に24時間持続的に出ているインスリン(基礎インスリン分泌)を補うために用います。インスリン療法で大切なことは、風邪等の際に食事が普段通り摂取できない時の対処の仕方(どのようにインスリンを調整すればよいのか)を知っておくことと、インスリンが効き過ぎて低血糖を起こした場合にブドウ糖をどのくらい摂取すればよいのかなどの対処法を知っておくことです。
<GLP-1製剤>
食後に小腸から分泌されるインクレチンというホルモンは、膵β細胞を保護しながら、食後のみインスリン分泌を促します。このインクレチンにはGLP-1(ジーエルピーワン:Glucagon-Like Peptide-1)とGIP(ジーアイピー:Glucose-dependent Insulinotropic Polypeptide)とがあり、前者は、ビクトーザ®、バイエッタ®という製剤(注射薬)があります。最近では週1回の注射薬も開発され、広く使用されています。商品名はビデュリオン®、トルリシティ®などです。
慶應義塾大学病院での取り組み
慶應義塾大学病院では、糖尿病教室を毎週開講して、患者さんに糖尿病の正しい知識を得ていただく機会を設けています。また、糖尿病患者会としては、カラムスの会(主に2型糖尿病患者さんの会)があり、年間約4回ずつの集まりを通して、最新情報の提供や患者さんの交流を図り、よりよい代謝コントロールの一助にしていただけるよう努力しております。また、主に1型糖尿病の方に対しては、インスリンポンプ外来も開設し、積極的にインスリン持続皮下注射療法(CSII)や持続血糖測定器と連動するインスリンポンプを導入しています。また、フラッシュグルコースモニタリングという新しい血糖測定器なども積極的に導入しています。肥満診療チームも立ち上げ、肥満を伴う2型糖尿病に対しても全人的医療を目指しています。医師のみならず、看護師、管理栄養士などコメディカルとのチーム医療を基本とした診療を推進しています。
文責:
腎臓・内分泌・代謝内科![]()
最終更新日:2024年10月22日