概要
私たちの血液の中には、赤血球・白血球・血小板という細胞(あわせて血球と呼びます)があります。白血球には好中球・リンパ球などがあり、体に侵入した細菌やウイルスなどの異物を殺す働きがあります。赤血球は肺から色々な組織に酸素を運びます。血小板は出血を止める働きをします。このような様々な血球は、骨の中にある骨髄という場所で作られます。骨髄には造血幹細胞という血液のもとになる細胞があり、赤血球・白血球・血小板のすべてを作り出しています。造血幹細胞は一生涯にわたり血球を作り続けますが、何らかの理由で正常な血球を十分に作ることができなくなると、貧血・白血球減少・血小板減少を来します。
骨髄異形成症候群(略してMDSと呼びます)は、造血幹細胞の異常によって起こる病気です。具体的には、造血幹細胞が成熟した血球に順調に成長できなくなり、結果として白血球減少、貧血、血小板減少が起こります。また、MDSの患者さんの骨髄と末梢血(血管を流れる血液)に、成長障害の程度を反映して未熟な血液細胞(芽球と呼びます)が様々な割合で見られます。MDSは骨髄と末梢血中の芽球の割合などによりいくつかの病型に分類されます(表1)。芽球の割合が多ければ多いほど、病状は進んでいると判断されます。芽球の割合が低いもの(5%未満)は、不応性貧血・不応性血球減少症と呼ばれます。これに対し芽球の割合が高いもの(5~19%)は、芽球増加型不応性貧血と呼ばれます。なお、芽球の割合が20%以上になった時点で、MDSではなく急性骨髄性白血病に移行したと診断します。このようにMDSは白血病とは全く異なる病気ではなく、両者は密接な関係があります。またMDSは単一の病気ではなく、様々な種類があり、同じ病気でも進行の速度や特徴が変わってきます。
表1 MDSの分類
名称 |
血液中の芽球 |
骨髄中の芽球 |
特徴 |
|---|---|---|---|
不応性貧血(RA) |
<1% |
<5% |
|
鉄芽球性不応性貧血(RARS) |
「環状鉄芽球が」増えている |
||
多系統の異形成を伴う不応性血球減少(RCMD) |
異形成が複数の系統で10%以上 |
||
鉄芽球増加がみられる多系統の異形成を伴う不応性血球減少(RCMD-RS) |
「環状鉄芽球が」増えている。異形成が複数の系統で10%以上 |
||
芽球増加を伴う不応性貧血-1(RAEB-1) |
<5% |
5-9% |
|
芽球増加を伴う不応性貧血-2(RAEB-2) |
5-19% |
10-19% |
|
分類不能型MDS(MDS-U) |
|
|
いずれにも当てはまらないもの |
5q-症候群 |
|
|
5番染色体に特徴的な異常がある |
*血液・骨髄中の芽球が20%以上になると急性白血病となります。
症状
MDSでは減少する血球の種類により、下記のような症状が出ることがあります。
- 赤血球減少(貧血)・・・体がだるい、息切れ、動悸など
- 白血球減少・・・病原体(細菌、かびなど)に対する抵抗力の低下による様々な感染症の発症(肺炎など)
- 血小板減少・・・ぶつけた記憶がないのにあざ(皮下出血、内出血)ができやすい、鼻血、歯ぐきからの出血
症状の出方には個人差があり、また病気の初期には無症状の方も少なくありません。多くの方は無症状期に、健康診断や他の病気の検査中に偶然発見されます。
診断
診断には血液検査と骨髄検査が必要です。採血した末梢血の検査で白血球・赤血球・血小板のいずれかが少なくなっていることを確認します。さらに顕微鏡検査で白血球の中身(好中球、リンパ球などの割合)や細胞の形を調べます。続いて骨髄検査を行い、顕微鏡検査による異常細胞の有無と芽球の割合などを調べます。さらに染色体検査、遺伝子検査などの結果を総合して診断を確定します。診断に際しては、再生不良性貧血など血球が減少する他の病気がないことを併せて確認します。
治療
症状の軽い患者さんでは、無治療で経過観察することもよくあります。MDSの症状や病気の状態は患者さんにより様々であるため、検査結果をもとにそれらを評価して、予後予測を行っています。またその予後(リスク)や病状に応じて以下のような治療が行われます(表2)。
(1)支持療法
MDSによる様々な症状や、治療による副作用を緩和するために行われるものです。支持療法には下記のものがあります。
- 輸血療法
貧血や血小板減少が進行してきた場合、血液検査の結果、あるいは患者さんの症状を目安に輸血を行います。 - 薬物療法
初期のMDSの貧血に対して、男性ホルモンの一種である蛋白同化ホルモンを投与することがあります。また、輸血による過剰な鉄分の沈着に対して、鉄を体外に排泄する薬(デスフェラール、エクジェイドなど)を用います。 - 抗生物質・抗真菌薬
白血球減少などにより病原体に対する抵抗力が低下すると、細菌・真菌(カビ)による感染を起こしやすくなります。感染を起こした場合はその原因を調べ、抗生物質や抗真菌薬で治療します。
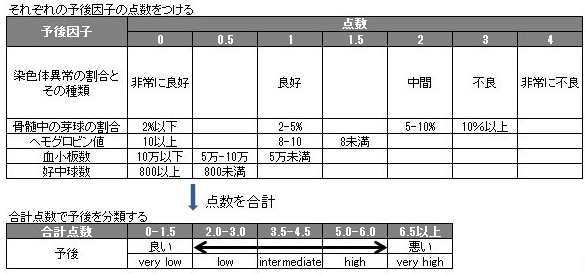
表2 予後因子(IPSS-R)
(2) 免疫抑制療法
初期のMDSに対してシクロスポリンなどの免疫抑制剤を用いることがあります。
(3) 化学療法
芽球が増加してきたMDSでは、急性白血病に準じて抗がん剤投与を行い、芽球の減少を図ることがあります。また、最近ではアザシチジンという薬が日本で承認され、MDSの状態に応じて治療に用いられています。
(4) 造血幹細胞移植
白血病に高率に移行することが予想される方輸血を、頻回に必要とする方、予後が悪いと考えられる方、特にこれらの中でも若年者には同種造血幹細胞移植が考慮されます。
生活上の注意
食生活や生活習慣でMDSの進行を食い止めることは困難ですが、合併症を予防することはできます。白血球が少ない方は、外出する際はマスクをし、人混みを避けましょう。外出後のうがいと手洗いも重要です。ご家族が風邪などをひいた場合も、患者さんに移さないようマスクなどで予防しましょう。血小板の少ない方は、けがなどをしないよう気をつけましょう。抜歯などの歯科治療や外科的な治療を受ける場合は、治療前に必ず主治医の先生に相談してください。定期的な外来通院を守り血液検査で病気の状態を経過観察することが大切です。症状がなくても安心せず、定期的な検査を受けましょう。
慶應義塾大学病院での取り組み
当院では、支持療法から造血幹細胞移植まで、患者さんの状態に応じた最適な治療を提供できるよう努力しています。
文責:
血液内科![]()
最終更新日:2018年1月15日