概要
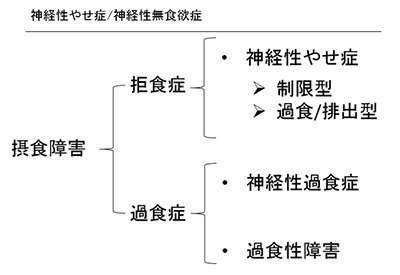
摂食障害は、体重や体型に対する強いこだわりを認め、体重が増加することを防ぐために食事量の制限、自己嘔吐や不適切な下剤の使用といった行動を認める疾患で、近年、心療内科、小児科、精神科外来において増加している疾患の一つです。摂食障害は、いわゆる拒食症といわれる神経性やせ症、並びに過食症と呼ばれる神経性過食症、及び過食性障害とに大別されます(表1)。摂食障害は、その病名からも体重や食行動に関する症状が目立つことから食行動異常の疾患と思われがちですが、患者さんの本質的な苦悩として、その背後に表面上は見えない心理的な問題が潜在します。そのため、患者さん支援には、食行動の異常だけに目を奪われるのではなく、そういった心の問題にも目を向けることが回復への鍵となります。
患者さんの90-95%は女性であるといわれており、もっとも頻繁に発症する年齢は10代半ばであるといわれていますが、20代初期に発症する場合も5%前後あります。ここでは、それぞれの疾患について概略を説明いたします。
表1.摂食障害の分類(DSM-5より引用)
神経性やせ症
診断と臨床的徴候
神経性やせ症では、必要とされるカロリー摂取を抑え、健康的であるために必要な体重よりも有意に低い(正常の加減を下回り、子どもまたは青年の場合は、期待される最低体重を下回る)を呈します。そんな低体重にも関わらず、体重増加や肥満になることに対する強い恐怖感、または体重増加を妨げる行動がみられ、自分の体重や体型について歪んだ受け取り方をしており、自己評価において体重や体型が不適切な影響を与えていたり、低体重にも関わらず深刻だという認識に欠けている場合とされます。アメリカ精神医学会の精神疾患の診断・統計マニュアル第5版(DSM-5)では、表2に示されるような基準で診断が行われます。
神経性やせ症は、制限型と過食/排出型の二つの診断にさらに分類されます(表1、表2参照)。
表2.神経性やせ症の診断基準 (DSM-5より引用))
Anorexia Nervosa |
診断基準 |
|
病型
<分類> |
|
制限型 |
この3ヶ月において過食や排出行動(自己誘発性嘔吐、下剤や利尿剤、浣腸剤の誤用)を繰り返していない。 |
過食/排出型 |
この3ヶ月において過食や排出行動(自己誘発性嘔吐、下剤や利尿剤、浣腸剤の誤用)をくり返している。 |
神経性やせ症はさらに制限型と過食/排出型の二つの下位診断に分類されます。
制限型とは、過去3カ月間に、繰り返し行われる過食または排出行動(自己誘発性嘔吐、または下剤・利尿薬、または浣腸の乱用)を認められない状態とされます。そのため、この型の患者さんにおいては、実際の体重減少は、主としてダイエット、断食、および/または過剰な運動によってもたらされているとされています。
過食/排出型とは、過去3カ月間に、繰り返し過食または排出行動(つまり、自己誘発性嘔吐、または下剤、利尿薬、または浣腸の乱用)が認められる状態とされます。
患者さんは最低限の正常体重を維持することも拒否し、正常体重を維持することに大きな恐怖感や抵抗感を抱きます。また体重増加を防ぐ手段として、多くのケースでは食べる量を減らそうとしますが、その結果として至った飢餓状態への反動として患者さんによっては過食が認められます。そして多くの場合、過食後に、太りたくないため自己誘発性の嘔吐を伴います。それ以外にも、不適切な下剤の使用、過剰な運動といった手段が用いられます。過剰な運動には、儀式的な体操や遠距離のサイクリング、散歩、ジョギング、マラソンなどがあります。これらの行動の大半は、隠れて行われることが多く、同居している家族でもその行動のすべてを把握するのは困難です。
重症度と身体症状
神経性やせ症の症状として多いものとしては、脈拍数の減少、低体温、低血圧、骨量減少や骨粗鬆症、貧血などの造血機能低下、ナトリウムやカリウムといった電解質異常、肝機能障害、低血糖、歩行困難や起き上がれないなどの運動障害、意識障害が挙げられます。本症の死亡率は6~20%で、他の精神疾患より高いことから適切な対応が求められるといわれています。
欧米ではBMI(Body Mass Index)が状態評価に用いられることが多いのですが、厚生労働省研究班では日本人の体型を考慮した平田の方法などが推奨されています(表3)。また、重症度の応じた対応についての指針も示されています(表4)。例えば、標準体重の75%以下では成長期では成長障害を生じ、成人では骨粗鬆症が悪化することが示され、標準体重の55%以下のやせでは重篤な身体合併症である意識障害や運動障害の発生頻度が40%にまで高まり、標準体重の50%未満では約60%に低血糖による意識障害が認められる等、体重低下に伴い生命的危険性が高まるため入院治療の適応も検討されます。
表3.
平田法
身長 |
標準体重 |
|---|---|
160cm以上 |
(身長cm~100)×0.9 |
150~160cm |
(身長cm~150)×0.4+50 |
150cm以下 |
(身長cm~100) |
平田法と体重早見表
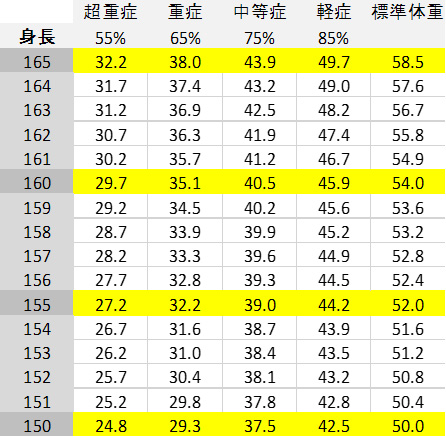
表4.神経性食欲不振症のプライマリケアのためのガイドライン(2007年)![]() より引用
より引用
やせの程度による身体状況と活動制限の目安
%標準体重 |
身体状況 |
活動制限 |
|---|---|---|
55未満 |
内科的合併症の頻度が高い |
入院による栄養療法の絶対適応 |
55~65 |
最低限の日常生活にも支障がある |
入院による栄養療法が適切 |
65~70 |
軽労作の日常生活にも支障がある |
自宅療養が望ましい |
70~75 |
軽労作の日常生活は可能 |
制限つき就学・就労の許可 |
75以上 |
通常の日常生活は可能 |
就学・就労の許可 |
疫学、病因
神経性やせ症の有病率については、研究により差が認められますが、思春期の女子の約0.5%から1%で神経性やせ症が発症すると推定されています。また男性の10倍から20倍の割合で女性に多く発生することが確認されています。
神経性やせ症の病因については、諸説が提示されていますが、確定的なものはなく、現時点では、特定の要因のみで発症するのではなく、生物学的、心理的、社会的な要因が複雑に絡んで発症すると考えられています。多くは、思春期における様々な課題に困難を感じ、それに対する反応として症状が出現しているとも考えられています。
治療
この疾患の中核となる症状を根本的に改善させる薬物療法は残念ながらまだ開発されていません。重度の低体重では精神療法の効果が限定的とされており、救命や合併症・後遺症の治療や予防のためにも、外来もしくは入院を通じての栄養摂取療法が優先されます。逆に体重増加が精神病理の改善やQOL の向上に役立ち、その後の精神療法の導入にも有用であることも報告されています。しかし、ただ強引な栄養療法の導入は逆効果なことも多く、「ビルの上から飛び降りさせられるような」と形容される恐怖心を抱いている患者さんは体重増加を容易には受け入れませんので、その不安に共感しながら体重増加による利点を自覚させるような動機づけが求められます。
発症したばかりの若い患者さんでは、なるべく早期(できれば3年以内)での速やかな体重増加が良好な経過と結びつくと報告されています。逆に、10年以上の経過を辿る長期化したケースではSEED(重症遷延性摂食障害)と呼ばれ、本人や周囲の治療動機づけが下がり、入院回数も増え、さまざまな経験を経ることで本来得られるはずの成長の機会を逸する等、治療抵抗性が高まることが報告されています。また、体重を回復させない心理的治療は、SEEDの危険性を高めるとの報告もなされています。そのため、特に痩せ始めたばかりで発症したての時期には、できるだけ専門的な栄養療法が可能な治療機関での介入が望まれると言えるでしょう。
栄養状態が極端に悪化した場合[全身衰弱(起立、階段昇降が困難)、重篤な合併症(低血糖昏睡、感染症、腎不全、不整脈、心不全、電解質異常、標準体重の55%以下の重度やせ]には、身体的危機管理や栄養状態の改善を目的として、一時的な入院治療が望まれます。そこまでではないとしても、65%以下では(身長160cmで35kg、150cmで32kg)外来における自力での経口摂取による体重増加は通常はほぼ困難と考えられており、一般的な入院適応とされてもいます。
入院の場合は、身体的な管理下での栄養療法(経口栄養摂取、またはそれが困難な場合は経鼻栄養摂取)が行われ、目標体重を細かく設定し、それが達成された場合には、段階的に行動制限を緩和していくなどの方法がとられます(神経性やせ症患者への点滴による高カロリー輸液はリスクが高く国際的には現在は推奨されていません)。危険な状態にも関わらず本人が治療重要性を理解できない場合には、家族の協力の下で行われる医療保護入院の治療形態をとる場合もあります。入院治療は通常、栄養状態が改善した時点で治療場面を再び外来に移します。
極重度のやせ状態(BMI<15)では、認知機能の低下や悪化した病理のため現状においては心理的介入のエビデンスは殆ど実証さられておらず栄養療法が優先されます。しかし、体重が増加するに従って精神療法の効果が期待されます。神経性やせ症の精神療法においては、まだ治療が確立したとはいえる水準にはなく、我が国での治療機会はさらに限定的ですが、諸外国ではいくつかの有望で先進的な試みの効果も示されてきており、その一部は我が国でも導入されてきています。
その代表が、摂食障害の特有の考え方や行動の習慣に働きかける摂食障害の認知行動療法(CBT-E)です。近年は、全国的にも認知行動療法は広がり多くの施設で摂食障害の患者に対しても行われているようですが、実際にはうつ病の認知行動療法を摂食障害患者に適応しているのが大部分のようです。CBT-Eは、それとは異なり特に摂食障害のために特別に開発されたものです。また、これ以外には家族関係を組み入れた治療にも期待が高まっています。
慶應義塾大学病院での取組み
神経性やせ症に対しては、一般外来での対応となり、特別に専門的な精神療法、専門外来等は設置されておりません。入院治療(約1ヶ月)の場合には、栄養療法、およびそれによって順調に体重回復が得られた患者さんに対しては、ケースに応じて入院後半に認知行動療法および対人関係療法、家族療法の導入、および外来治療につながる橋渡し的なプログラムを提供しております。行動のコントロールが難しい患者さんのケースでは、大部屋では管理困難ですのでそこで治療効果が上がらないようですと速やかに退院となります。そのため、そういったケースや身体的重症度が高い場合は、当院では通常は個室(差額)からの治療開始をお願いしております。
神経性大食症
神経性過食症では、繰り返される過食(過食とは、明らかに普通よりも多い食物を、コントロールできないと感じながら一定時間内に食べてしまう行動)や、体重増加を防ぐための不適切な代償的ダイエット行動(自己誘発性嘔吐、下剤や利尿剤、やせ薬等医薬品の乱用、絶食や過剰な運動)が習慣化して行われ(3ヶ月にわたって週1回以上のペースで)、自己評価が体型および体重の影響を過度に受けている、といった症状を認めます。通常、過食は自己嘔吐の1年程前に始まるとされています。この疾患のほとんどの患者さんは標準体重の範囲内にありますが、低体重や高体重であることもあります。自分自身の身体像と外見に気を遣い、他人からどのように見えるかを心配していることが一般的です。
アメリカ精神医学会の精神疾患の診断・統計マニュアル第5版(DSM-5)では、表3のような形で診断が行われます。(表1、表4参照)。
表5.神経性過食症の診断基準(DSM-5より引用)
神経性過食症/神経性大食症
Bulimia Nervosa |
診断基準 307.51(F50.2) |
|
疫学、病因
神経性過食症は神経性やせ症より多くの人が罹患している疾患です。若い女性の1~3%に認められる疾患と考えられています。神経性過食症は、神経性やせ症と同様、男性よりも女性に際立って頻繁に起こりますが、神経性やせ症の発生に比べ好発年齢はやや遅く、10代後半もしくは、20代前半に発症することが多いと考えられています。
神経性過食症の原因も、神経性やせ症と同様、生物学的、社会的、心理的要因が考えられています。患者さんは一般的に高い目標の持ち主であることが多く、痩せているのが好ましいという社会的な圧力に応えようとするという社会的な要因も指摘されています。また、心理学的には、神経性やせ症と同様、思春期における様々な課題に困難を感じ、それに対する反応として症状が出現しているとも考えられています。
治療
通常、治療は外来で行われ、入院が必要になるケースはまれです。SSRIといった抗うつ薬を中心とした薬物療法が、過食や嘔吐への有効性が認められ、治療に用いられることがあります。一方で、薬物療法だけで完治することは多くはなく、また症状軽快後、内服を継続していていても再発が少なくないことも知られています。
精神療法については、神経性やせ症よりも神経性過食症の方が過食を引き起こす特定の考え方や行動に対する認知行動療法人間関係の問題に焦点を当てた対人関係療法の有効性、およびそれらと薬物療法の併用が最も高い効果が期待されることが国際的にほぼ確立していますが、我が国においてはマンパワー不足などの要因もあり、専門的な精神療法を提供できているのは一部の専門機関に限られているのが現状です。その場合、こういった精神療法のエッセンスを自習しながら治療に臨む、読書療法の効果も示されており、我が国でも翻訳されて出版されています。
慶應義塾大学病院の取り組み
一般外来での対応になります。神経性過食症への専門的な精神療法、専門外来は特に設置しておりません。入院治療での教育入院(約1ヶ月)においては、認知行動療法や対人関係療法の導入および外来につながる橋渡し的なプログラムを提供しております。
過食性障害
過食性障害では、神経性過食症と同様に、繰り返される過食が特徴ですが、神経性過食症と異なり嘔吐や下剤といった代償的ダイエット行動は伴いません。また、その過食には苦痛を感じており、1)早食い、2)苦しいほど満腹になるまで食べる、3)空腹感がなくても食べる、4)過食を知られるのを恥じて一人で食べる、過食後に自己嫌悪やうつ気分、5)強い罪責感に苛まれる、のうち3つ以上当てはまり、習慣化して行われる(3ヶ月にわたって週1回以上のペースで)といった状態です。代償的なダイエット行動を伴わない過食症のため、過体重や肥満を呈する場合が多いことも報告されています。
アメリカ精神医学会の精神疾患の診断・統計マニュアル第5版(DSM-5)では、表3のような形で診断が行われます。(表1、表6参照)。
表6.過食性障害の診断基準(DSM-5より引用)
神経性過食症/神経性大食症
Bulimia Nervosa |
診断基準 307.51(F50.2) |
|
疫学、病因
過食症障害は、18歳以上の男女比が1:2(男性0.8%:女性1.6%)で神経性やせ症や神経性過食症に比べて、男性の割合が多く発症年齢も高いことが知られています。全世界のおよそ1.9%(生涯有病率)がBEDを患っているとされ,神経性過食症の1.0%よりも高率です。原因は、神経性やせ症や神経性過食症と同様、生物学的、社会的、心理的要因が考えられています。
治療
治療は神経性過食症に準じて行われ、精神療法では認知行動療法や対人関係療法の効果や薬物療法の効果も示されています。
慶應義塾大学病院の取り組み
一般外来での対応になります。神経性過食症への専門的な精神療法、専門外来は特に設置しておりません。
参考文献
高橋三郎, 大野裕ら (2014). DSM-5精神疾患の分類と診断の手引, 医学書院.
神経性食欲不振症のプライマリケアのためのガイドライン(2007年).![]() 厚生労働省難治性疾患克服研究事業「中枢性摂食異常症に関する調査研究班」
厚生労働省難治性疾患克服研究事業「中枢性摂食異常症に関する調査研究班」
カプラン, H.I., サドック, B.J., グレブ, J.A.; 井上令一, 四宮滋子 監訳, 1996. カプラン臨床精神医学テキスト, 医学書院エムワイダブリュー.
Costa, M.B. and T. Melnik, Effectiveness of psychosocial interventions in eating disorders: an overview of Cochrane systematic reviews. Einstein, 2016. 14(2): p. 235-277.
Bacaltchuk, J., P. Hay, and R. Trefiglio, Antidepressants versus psychological treatments and their combination for bulimia nervosa. Cochrane Database Syst Rev, 2001. 4.
文責:
精神・神経科![]()
最終更新日:2017年12月15日